Слизь в горле
Содержание статьи
Повышение температуры тела, болезненные ощущения в горле, слабость, головная боль — эти симптомы в весенне-зимний период люди обычно списывают на банальную простуду. Однако нередко такие признаки указывают на развитие опасного инфекционного заболевания, которое врачи называют гнойная ангина. Болезнь проявляется сильным воспалением миндалин (гланд), расположенных в области носоглотки. Инфекцией поражается в первую очередь паренхима и лимфоидная ткань, выстилающая гланды. Заболевание опасно тяжелыми осложнениями, которые развиваются при игнорировании симптомов и отсутствии грамотного лечения.
Причины возникновения
Провоцируют воспалительный процесс небных миндалин инфекции, передающиеся воздушно-капельным путем. Реже заражение происходит контактно-бытовым способом (через общую посуду, полотенца, постельное белье). Самый распространенный возбудитель гнойной ангины — гемолитический стрептококк. Однако, если иммунитет человека работает нормально, бактерии этой группы погибают сразу после проникновения в организм. Развитию патологии способствует ослабление иммунитета и провоцирующие факторы.
К непрямым причинам гнойной ангины относят:
- сильное переохлаждение;
- хронические заболевания верхних дыхательных путей;
- инфекции ротовой полости;
- алкоголизм и курение в анамнезе;
- стресс, переутомление, сильное эмоциональное напряжение;
- проживание в районах с тяжелой экологической обстановкой;
- дефицит витаминов и питательных элементов;
- механические повреждения миндалин (травмы, операции).
Болезнь с одинаковой частотой диагностируется у взрослых и детей.
Инкубационный период
Период от момента проникновения возбудителя в организм до появления первых характерных симптомов может составлять от 2 до 6 дней. Первые дни заболевший еще не догадывается о своем состоянии, становясь источником заражения для окружающих. Во время инкубационного периода инфекция активно передается воздушно-капельным путем (через кашель, чихание, поцелуи, разговоры). Начало болезни проявляется ощущением озноба, повышением температуры тела, слабостью и головной болью. Чем раньше пациент обращается к врачу, тем легче проходит лечение.
Симптомы гнойной ангины
У большинства пациентов первые признаки гнойной ангины появляются на 2-3 день с момента проникновения возбудителя инфекции в организм. Когда иммунитет больного ослаблен, клиническая картина наиболее выражена. У взрослых пациентов отмечаются такие признаки:
- появление заметных белых или желтоватых пятен гноя на миндалинах;
- высокая температура тела (в диапазоне 39-40 °С);
- интенсивная боль в горле, нарастающая во время глотания;
- значительное увеличение лимфатических узлов, расположенных под нижней челюстью;
- легкоудаляемый белесый налет на языке;
- сильные головные боли;
- ощущение слабости и разбитости;
- потеря аппетита;
- ломота в суставах.
У взрослых людей при своевременном лечении острая стадия заболевания редко продолжается дольше недели. Если больной не обращается за помощью к специалистам, существует риск развития осложнений.
Этапы развития болезни
Заболевание прогрессирует стремительно. Особенно это проявляется у детей и взрослых с ослабленным иммунным ответом. Симптоматика зависит от текущего состояния организма, возраста, сопутствующих заболеваний и стадии инфекционного поражения тканей.
Признаки развития болезни на разных этапах с момента заражения:
- 2-3 день. Этот этап характеризуется максимальной выраженностью симптоматической картины. Миндалины больного значительно увеличиваются в размерах и на их поверхности появляются белые или желтоватые гнойники. Воспалительный процесс охватывает всю поверхность гланд. Пациент отмечает ухудшение самочувствия, слабость, потерю аппетита и признаки лихорадки, включая повышение температуры тела до 39-40 °С. Больной также испытывает мучительную боль в горле, усиливающуюся при глотании.
- 4 день. Гнойники, образующиеся на миндалинах, начинают самопроизвольно вскрываться, высвобождая содержимое (гной). На их месте образуются лакуны — характерные углубления. Если на этом этапе больной выполняет рекомендации врача, лакуны быстро затягиваются.
- 5-6 день. На этом этапе пациенты ощущают заметное улучшение состояния — нормализуется температура тела, уходят головные боли, восстанавливаются силы и аппетит.
- 7-10 день. Отступает последний патологический признак — боль в горле. Также уменьшаются размеры лимфатических узлов, расположенных под нижней челюстью. Больной перестает ощущать болезненность и дискомфорт в этой области.
Грамотная и своевременная терапия позволяет избежать серьезных осложнений.
Заразна ли гнойная ангина
Болезнь легко передается воздушно-капельным путем от зараженного человека к здоровому. Особенно высок риск заражения во время инкубационного периода. Чтобы избежать распространения инфекции, больному рекомендована изоляция, ношение медицинской маски или специальной повязки, а также немедленное обращение к ЛОР-врачу при первых признаках развития патологии. Уже через сутки после начала лечения гнойной ангины, пациент перестает распространять инфекцию.
Формы заболевания
Форма течения гнойной ангины зависит от множества сопутствующих факторов и условий. Наиболее распространены три формы развития — фолликулярная, лакунарная и язвенно-пленчатая (некротическая). Каждый тип характеризуется особенностями течения, специфическими поражениями тканей миндалин и различной продолжительностью.
Фолликулярная
Фолликулярная ангина проявляется точечными гнойными поражениями паренхимы лимфоидной ткани и фолликулов миндалин. Заболевание в 85% случаев вызывают стрептококки группы A. Остальные случаи заражения связывают со стафилококковой инфекцией, гемофильной палочкой, пневмококком, аденовирусом. Эта форма патологии сопровождается стремительным нарастанием симптомокомплекса, сильной гипертермией, потливостью, потерей сна и аппетита. Интенсивный болевой синдром в горле может иррадиировать в ухо.
Лакунарная
Этот тип болезни вызывает тяжелое воспалительное поражение тканей окологлоточного кольца. Вскрытие гнойников сопровождается образованием на поверхности гланд специфических перфораций — лакун. Острая фаза болезни проявляется увеличением размеров миндалин, вплоть до затруднений дыхания. Наряду с другими симптомами, характерным признаком лакунарного типа патологии становится неприятный запах изо рта. Иногда врачи отмечают заметное изменение голоса и нарушения дикции. Неадекватная терапия может привести к развитию паратонзиллярного или заглоточного абсцесса.
Некротическая
Язвенно-некротическая ангина встречается редко (около 5-6% случаев). Основная причина развития болезни этого типа — фузоспирохетозная инфекция. Бурное развитие инфекционно-воспалительного процесса вызывает формирование гистологических изменений в тканях небных миндалин. Нарушения проницаемости сосудов, сопряженные с активной выработкой гистамина и цитокинов, приводят к гипертрофии, а иногда и некрозу тканей. Первым признаком болезни становится ощущение «кома в горле». Позже появляется резкий неприятный гнилостный запах изо рта и усиливается слюноотделение.
Диагностика и лечение
Для постановки диагноза и определения подходов к лечению, необходимо обратиться к врачу отоларингологу. Диагностика проводится по следующему алгоритму:
- сбор анамнеза и жалоб;
- осмотр глотки с использованием специального освещения (фарингоскопия);
- общий и биохимический анализ крови;
- бактериологическое исследование мазка с составлением антибиотикограммы.
Как лечить гнойную ангину определяет ЛОР. В тяжелых случаях требуется госпитализация. Общие врачебные рекомендации включают постельный режим, обильное питье, прием витаминов и общеукрепляющих препаратов.
Специфическое лечение болезни представляет собой комплекс процедур и медикаментов:
- Лекарственная обработка полости рта. Комплексная терапия обязательно включает полоскание горла антисептическими растворами. С этой целью используются растворы фурацилина, марганца, перекиси водорода, морской соли, натуральные растительные отвары (ромашки, календулы). Эта процедура направлена на удаление патогенных микроорганизмов из горла и ротовой полости.
- Прием системных антибактериальных препаратов. Полноценный курс антибиотикотерапии позволяет избавиться от болезнетворной флоры. Антибиотики и их дозировки может определить и назначить только врач. Чаще всего используются средства из групп пенициллинов, макролидов и цефалоспоринов.
- Симптоматическая терапия. Чтобы облегчить состояние больного в период острой стадии, специалист назначает симптоматическое лечение в виде жаропонижающих, антигистаминных и противовоспалительных средств. Иногда в период выздоровления рекомендуется пройти физиотерапевтические процедуры.
Правильно подобранное лечение помогает избежать тяжелых последствий и обеспечивает заживление пораженных участков тканей без видимых дефектов.
Гнойная ангина у детей
Если болезнь развивается у ребенка, кроме основных симптомов, нередко появляются расстройства пищеварения — диарея, тошнота, рвота. Дети могут жаловаться на боль в животе, вызванную спазмами кишечника. Фолликулярный тип патологии особенно тяжело переносится детьми 5-10 лет, вызывая воспаление мозговых оболочек. У маленьких пациентов нередко наблюдаются полуобморочные состояния, сухой кашель и жалобы на ощущение постороннего предмета в горле.
Если родители игнорируют симптоматику, патология переходит в хроническую форму. Педиатры называют это состояние хроническим тонзиллитом, обострения которого происходят 2-3 раза в год.
Осложнения и последствия
Запущенная форма заболевания приводит к воспалительному поражению других органов, включая сердце, почки, суставы. К самым опасным осложнениям относят:
- медиастинит — воспаление клетчатки средостения;
- хронический бронхит — воспалительное поражение бронхов;
- сепсис — распространение инфекции с током крови;
- артрит — воспалительный процесс суставов;
- гломерулонефрит — опасное заболевание почек;
- гнойный менингит — поражение мозговых оболочек;
- окологлоточные абсцессы — нагноение лимфатических узлов и клетчатки окологлоточного пространства.
Избежать негативных последствий для здоровья позволяет своевременное обращение в медицинское учреждение.
Профилактика
Уделяя внимание профилактическим мероприятиям, можно снизить риск развития заболевания. Эффективная профилактика включает:
- исключение переохлаждения организма (ношение теплой одежды, контроль микроклиматических показателей в помещении);
- регулярные профилактические визиты к стоматологу для выявления ранних стадий кариеса и стоматита;
- отказ от вредных привычек (курение, употребление алкоголя);
- умеренная физическая нагрузка, регулярные прогулки на свежем воздухе;
- нормализация режимов питания, сна и бодрствования;
- соблюдение гигиенических норм и требований, поддержание чистоты в доме и на рабочем месте;
- ограничение контактов с малознакомыми людьми в периоды неблагоприятной эпидемиологической обстановки.
Избежать заражения и легче перенести гнойную ангину помогает укрепление иммунной системы, основанное на ведении здорового образа жизни.
Записаться
| Май 2021 | ||||||
|---|---|---|---|---|---|---|
| Пн | Вт | Ср | Чт | Пт | Сб | Вс |
| 26 | 27 | 28 | 29 | 30 | 1 | 2 |
| 3 | 4 | 5 | 6 | 7 | 8 | 9 |
| 10 | 11 | 12 | 13 | 14 | 15 | 16 |
| 17 | 18 | 19 | 20 | 21 | 22 | 23 |
| 24 | 25 | 26 | 27 | 28 | 29 | 30 |
| 31 | 1 | 2 | 3 | 4 | 5 | 6 |
Источник
Слизь в горле
Скопление слизи в глотке — состояние неприятное, но излечимое. Главное — точно определить причину этого симптома, и устранить её. То есть состояние, при котором в глотке собирается слизь — это не самостоятельный диагноз, а одно из проявлений основного заболевания. Мокрота в горле может скапливаться не только из-за воспалительных процессов в носоглотке. Есть и другие причины, не связанные с лор-органами. Какие? Читайте в нашей новой статье.
Скопление слизи в горле — состояние весьма неприятное, особенно в тех случаях, когда она накапливается постоянно, и человека не покидает чувство, что в горле что-то мешает.
В медицине даже существует специальный термин, который употребляется при постоянно стекающей слизи в глотку из носовой полости — постназальный синдром. По сути, это тот же насморк, но наоборот.
Когда слизистые выделения из носа выходят не наружу, а внутрь, они раздражают стенки глотки и вызывают у человека непреодолимое желание часто откашливаться и сглатывать мокроту. Такое состояние, безусловно, нельзя назвать приятным. Чтобы от него избавиться, необходимо для начала определить, почему скапливается слизь в горле, в какой из систем организма произошёл сбой и провести грамотное лечение заболевания. Сделать это самостоятельно, увы, не удастся. Нужна помощь квалифицированного оториноларинголога.
Так почему скапливается слизь в горле? Причины и лечение этого состояния — тема нашей новой статьи.
Зачем образуется слизь
Выработка носоглоткой слизистых масс — явление естественное. Они выполняют увлажняющую и защитную функцию. Слизистые массы задерживают попадающие с воздухом инородные частицы, пыльцу, бактерии и не дают им спуститься ниже в трахею и лёгкие. Как только эти чужеродные агенты попадают на слизистые оболочки, количество вырабатываемого секрета увеличивается, у человека возникает желание прочистить нос или откашляться. Когда раздражитель выведен из организма, выработка секрета возвращается к прежнему уровню.
В норме процесс образования слизистых масс человек не замечает — они сглатываются вместе со слюной.
Скопление слизи в горле становится заметным, когда она вырабатывается постоянно и загустевает. Больной непосредственно ощущает, как слизистые массы текут по задней стенке глотки и скапливаются в ней. В дневное время скопление мокроты не так беспокоит — она проглатывается и не сильно раздражает кашлевые рецепторы. Но стоит принять горизонтальное положение, например, ночью во время сна, слизистые массы не могут свободно пройти внутрь и застаиваются в глотке. Это вызывает сильнейшие приступы кашля, которые даже могут спровоцировать рвоту.
Когда человек приходит к оториноларингологу и говорит: «Я постоянно сглатываю слизь в горле», первым делом лор-врач выяснит, почему в горле скапливается слизь.
Только после установления истинной причины слизи в горле, можно будет назначить корректное лечение.
Причины постназального синдрома
Причины постоянно скапливающейся слизи в глотке могут быть инфекционной и неинфекционной природы. К ним относят:
- Воспалительные заболевания носоглотки и гортани (синуситы, фарингит, ларингит). Усиленная выработка слизистого секрета в этот период связана с попыткой организма прочистить дыхательные пути от бактерий и вирусов, тем самым ускорив выздоровление. То, что слизь в этом случае выделяется обильно, наоборот, является вариантом нормы. Такие слизистые массы не мешают, а помогают избавиться от болезнетворных микроорганизмов.
- Хронические заболевания верхних дыхательных путей. Эти заболевания вызывают воспалительные процессы в носоглотке, в результате чего здесь формируется постоянный источник инфекции.
- Заболевания нижних дыхательных путей (бронхит, воспаление лёгких, туберкулёз).
- Аллергические реакции на внешний раздражитель. Аллергия может сопровождаться обильным скоплением мокроты, которая мешает и её хочется постоянно сглатывать.
- Нарушения в работе желудочно-кишечного тракта, при которых содержимое желудка забрасывается обратно в пищевод и далее в глотку (гастроэзофагеальная рефлюксная болезнь, гастрит, язва).
- Особенности строения носовой полости (искривлённая носовая перегородка, увеличенные носовые раковины).
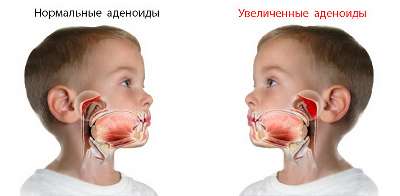
- Аденоиды.
- Неправильное питание — употребление слишком жирной или острой пищи раздражает органы ЖКТ и может спровоцировать усиленную выработку секрета.
- Вредные привычки. Табакокурение и злоупотребление алкогольными напитками приводит к ожогам слизистой оболочки глотки. Организм пытается избавиться от пагубного воздействия вредных веществ, усиленно вырабатывая слизистые массы.
- Попадание в носовую полость посторонних предметов — частая причина скопления слизистых масс в глотке у детей, поскольку малыши в процессе игры могут засунуть в носовые ходы бусинки, мелкие детали игрушек и т.п.
- Плохая экологическая обстановка в месте проживания — загрязнённый воздух и пыль. Таким способом организм пытается избавиться от вредных частиц, попавших с воздухом.
Чем быстрее будет определена причина этого состояния, тем быстрее будет назначено и проведено эффективное лечение горла.
Симптоматика
Когда слизистые массы постоянно «стоят» в горле, больному хочется их сглатывать. Подобные действия (если секрет слишком густой) могут вызывать рвотные позывы и тошноту. Это состояние обычно протекает параллельно с другими характерными признаками, на которые жалуются больные на приёме у лор-врача:
- першение в гортани;
- ощущение кома в горле, от которого невозможно избавиться;
- постоянное желание откашляться, хотя и кашель не приносит облегчения; приступы кашля особенно сильны ночью;
- неприятные ощущения в процессе проглатывания пищи;
- неприятный запах изо рта, вызываемый размножающимися в глотке болезнетворными микроорганизмами;
- увеличение лимфатических узлов;
- громкий храп.
Чтобы понять, как лечить горло, нужно обратиться к лор-врачу для определения причины постназального синдрома.
Как лечить слизь в горле
Определением причины скопления слизистых масс занимается врач — оториноларинголог. Иногда приходится дополнительно обращаться к смежным специалистам: аллергологу, гастроэнтерологу и т.п. После установления причины неприятного состояния, пациенту будет назначена эффективная схема лечения, направленная не только на избавление от мокроты, но и на терапию основного заболевания.
Ведь стекание слизистых масс по носоглотке — это всего лишь симптом, который был спровоцирован основным диагнозом. Если качественно лечить заболевание, уйдёт и проблема скапливающейся слизи.
Пациенту лор-врач обязательно порекомендует скорректировать количество употребляемой жидкости: необходимо пить больше тёплой жидкости, чтобы разжижить слизь (разумеется, если у больного нет проблем с почками). Также больному назначают отхаркивающие препараты и лекарства для разжижения мокроты (муколитики), чтобы ускорить её отхождение.
Дальнейшая тактика лечения зависит от характера основного заболевания. Если мокрота образуется из-за инфекционного заболевания, врач назначает антибактериальную либо противовирусную терапию (препарат, его дозировку и курс приёма также определяет оториноларинголог).
Если причина в аллергии, назначаются антигистаминные препараты. Дальнейшим лечением занимается врач — аллерголог.
При диагностировании проблем с ЖКТ необходимо пройти курс лечения у гастроэнтеролога.
Местная терапия также включает использование антисептических спреев (например, «Мирамистин»), приём иммуностимуляторов («Имудон», «Лизобакт»). Отлично дополнят основное лечение и ускорят процесс выздоровления физиотерапевтические процедуры в лор-клинике.
Если проблема скопления слизистых масс вас беспокоит, не затягивайте с лечением и приходите в «Лор Клинику Доктора Зайцева», ведь это профиль нашей клиники.
Для записи на консультацию звоните, пожалуйста, по телефонам: +7 (495) 642-45-25 и +7 (926) 384-40-04.
Будем рады вам помочь!
Всегда ваш, Доктор Зайцев.
Об авторе: ЛОР врач высшей категории, кандидат мед. наук.
13.02.2017

02.08.2019
23.11.2020

26.07.2019
23.11.2020

09.10.2019
Вы можете задать вопрос нашим специалистам
Аир (можно пожевать), посконник пронзеннолистный (это заваривайте), гвоздика и шалфей лекарственный (тоже заваривать нужно), девясил (можно бальзамом), имбирь (можно с чаем), кожура апельсина (добавляйте в чай). Но для эффекта все эти настойки нужно литрами пить. По мне так лучше пару таблеток выпить в день. От назначенного врачом препарата пользы будет больше, чем вреда.
А какие отхаркивающие средства вы посоветуете? Только чтобы домашние были, а не их аптеки. Я в аптечную мафию не верю.
Святослав, согласен с Александром. Лучше врачебной помощи еще ничего не придумали. В каждом конкретном случае, исходя из диагноза и состояния пациента, лор-врач назначает эффективный препарат. Нельзя пить одно и то же лекарство от всех болезней. Не экспериментируйте: приезжайте на осмотр, после чего подберем эффективные и безопасные препараты. А если дополним лечение физиопроцедурами, то еще быстрее поправитесь. Приезжайте, поможем!
Источник