Переболели ангиной? Проверьте сердце!
Содержание статьи
При правильном лечении ангины выздоровление наступает через 7-10 дней. Но бывают и такие ситуации: человек не знает, что после ангины у него ещё появился артрит или кардит. Это потом постепенно нарастает одышка, сердцебиение, появляются отёки на ногах, увеличивается печень… Так незаметно развивается хроническая сердечная недостаточность.
ОСТРАЯ ревматоидная лихорадка, которая нередко появляется после перенесённой ангины, опасна тем, что приводит к инвалидности молодых и трудоспособных. О том, чем грозит такая лихорадка и как избежать её последствий, рассказывает ревматолог Елена МИХАЙЛОВА.
В чём причина
— КОНЕЧНО, ревматическая лихорадка возникает не у всех людей, перенёсших ангину. Свою роль в её появлении могут сыграть, во-первых, особенности строения штамма вируса, вызвавшего ангину у конкретного человека. В принципе, их насчитывается более 80, но так называемых «ревматогенных», структура которых мало отличается от тканей сердца, почек, оболочек суставов, около 10. При попадании их в организм иммунная система не может отличить чужеродные антигены от своих и защититься от них, вырабатывая строго специфичные антитела. Возникает аутоиммунный процесс, который сопровождается негнойным воспалением в сердце, суставах и других органах.
Ещё одна причина — неправильное лечение ангины. Малые дозы и уменьшение сроков лечения антибиотиками не убивают микроб, а лишь повреждают его оболочку, уменьшая агрессивность. Вирус не полностью уничтожается в миндалинах, проникает в лимфатические и кровеносные сосуды, циркулирует в них и через 10-14 дней вызывает васкулит (воспаление сосудов), кардит, артрит, поражение кожи, центральной нервной системы и других органов.
На развитие осложнений может повлиять и генетическая предрасположенность, а также несоблюдение санитарных правил, питание, обеднённое белками и витаминами, переохлаждение организма, стрессы…
— Кто чаще подвергается атакам ревматической лихорадки?
— Как правило, такие осложнения после ангины возникают в детском, юношеском и молодом возрасте. Особенно часто это происходит в организованных коллективах — школах, садах, в армии. Люди старших возрастных групп также могут заболеть ревматической лихорадкой. Выраженные клинические симптомы болезни у них встречаются редко, но в зрелом и старшем возрасте больше больных с уже сформировавшимися пороками клапанов сердца. Диагностика их осуществляется в основном по данным ЭКГ — исследования, которое позволяет отличить ревматическую болезнь от врождённых пороков сердца или пороков сердца, вызванных другими заболеваниями.
Если заболело
— КАК проявляют себя осложнения?
— Через 2-3 недели после перенесённой ангины повышается температура тела от субфебрильной (37-37,2.С) до высокой. Сопровождается это потоотделением, резкой слабостью, головной болью, отсутствием аппетита, часто носовыми кровотечениями. Одновременно появляется боль, отёк и покраснение кожи над одним суставом, чаще крупным. На следующий день возникает артрит второго, а затем нескольких суставов, в том числе и мелких. Боль часто бывает настолько сильной, что затрудняет движения.
Одновременно возникает кардит — воспаление тканей сердца. Он может быть и тяжёлый, и слабовыраженный. У человека возникает одышка в покое и при движении, сердцебиение, боль в области сердца, нарушение ритма сердечной деятельности, появляется кашель, удушье, отёки на ногах, увеличение печени, падает артериальное давление.
У детей после перенесённой ангины возникают судорожные сокращения мышц лица, туловища, астеноневротический синдром, хорея. В последние годы такие осложнения стали чаще. Раньше, когда проводилась первичная профилактика — адекватное лечение ангин и вторичная профилактика рецидивов, — острая ревматическая лихорадка встречалась реже. Сегодня её симптомы стали более стёртыми, что затрудняет раннюю диагностику болезни. Поэтому появление даже слабо выраженного одного из названных симптомов после перенесённой ангины требует срочной госпитализации для обследования.
При вовремя и правильно назначенном лечении у большинства больных после первой атаки ревматоидной лихорадки может наступить выздоровление. Если же лечение не проводится или проводится неправильно, у 20-30% пациентов развивается порок клапанов сердца, не исключается развитие ревматического порока, а через несколько лет, если не заниматься профилактикой, появление повторных атак ревматоидной лихорадки.
— А что означает диагноз «хроническая ревматическая болезнь сердца»?
— Наличие у больного уже сформировавшегося одного или нескольких пороков клапанов сердца, развившихся после атаки ревматической лихорадки или через несколько лет после неё. Дело в том, что, несмотря на все усилия, справиться с этой болезнью не удаётся во всём мире. В США, где борьбе с ревматической лихорадкой уделяется большое внимание, ежегодно выполняется более 70 тыс. операций на клапанах сердца. Потребность россиян в идентичных операциях составляет 120 на 1 миллион жителей, а выполняется лишь 14-25%.
Очень важно для больного не опоздать с проведением операции, которая может продлить жизнь на десятки лет.
Юлия ЭКАРЕВА
Совет
СПАСАЕМ ГОРЛО
В ПЕРИОД обострения болезней горла рекомендуются следующие рецепты:
1. Очистить головку репчатого лука, пропустить её через мясорубку и тут же отжать сок. Принимать его по 1 чайной ложке 3-4 раза в день.
2. Полоскать горло тёплым раствором соли (1 чайная ложка на стакан воды) через каждые 3 часа, по 3 глотка.
3. Горячую воду (3 части) разбавить очищенным и профильтрованным через промокательную бумагу или вату керосином (1 часть). Полученную смесь тщательно взболтать и полоскать горло утром и вечером.
4. Наложить на шею согревающую повязку или компресс. Раствором для него могут послужить чайная ложка уксуса, разведённая в 0,5 л воды; подогретое растительное масло; водка; разбавленный наполовину спирт; просто тёплая вода. Компресс делают так: обмотав шею увлажнённой одним из указанных растворов и отжатой тканью, поверх неё кладут вощёную бумагу, потом слой ваты или мягкий шерстяной шарфик и закрепляют бинтом или косынкой. Продолжительность компресса — до двух часов.
5. При начинающейся ангине хорошо помогает медленное жевание сырого лимона, особенно его цедры. После этого в течение часа ничего не нужно есть, чтобы дать возможность эфирным маслам и лимонной кислоте воздействовать на воспалённые слизистые оболочки. Эту процедуру надо повторять через каждые три часа.
6. Сок свежей капусты, разведённый пополам с водой, применяют для полосканий горла 5-6 раз в день.
Для профилактики подойдёт такой рецепт:
Ромашка аптечная (цветочные корзинки) — 1 часть, эвкалипт (листья) — 1 часть, календула лекарственная (цветки) — 1 часть.
Всё измельчить и хорошо перемешать. 1 столовую ложку смеси насыпать в термос, залить 1,5 стакана кипятка, настаивать 8-10 часов. Процедить, разделить настой пополам и полоскать горло 2 раза в день — утром и вечером. Начинать полоскание настоем температурой 26°С, постепенно убавляя в день по 1°С, и дойти так до температуры 15-16°С. Такое полоскание позволяет снять хронический воспалительный процесс в миндалинах и закалить их.
Ирина КОТЕШЕВА, кандидат медицинских наук
Смотрите также:
- [Есть ответы] Ваши вопросы от 15.08.2000 →
- Тонзиллит: нужна ли операция? →
- Держите почечный удар! →
Источник
Ангина: основные осложнения
С ангиной, или, как ее еще называют, острым тонзиллитом, наверное сталкивался каждый. Кто-то слышал про болезнь от знакомого, а кто-то и сам ощущал характерные симптомы — высокую температуру с ознобом, сильную слабость и резкую боль в горле при глотании. Что такое ангина и почему она так опасна?
Ангина и ее лечение
Острый тонзиллит — инфекционное заболевание, которое может быть вызвано различными видами патологических микроорганизмов, но чаще всего возбудителем ангины является бета-гемолитический стрептококк.
Когда-то ангина считалась достаточно серьезным заболеванием, которое в некоторых случаях могло привести даже к летальному исходу, но ситуация в корне изменилась с момента открытия антибиотиков. Сейчас ангина хорошо поддается лечению антибактериальными препаратами при условии правильно подобранного лекарства и соблюдения лечебного режима.
Читайте также:
Жара и ангина
Увы, учитывая современный ритм жизни, многие не совсем серьезно воспринимают ангину и, наевшись каких-нибудь лекарств по совету соседа, бегут на работу, перенося болезнь «на ногах». А это абсолютно неправильно, так как в разы увеличивается риск развития осложнений, которыми на самом деле и опасна ангина.
Местные осложнения
Все осложнения ангины можно разделить на две большие группы — местные и общие. Местные развиваются в непосредственной близости к очагу инфекции и обусловлены распространением патологических микроорганизмов из миндалин на окружающие ткани. Развиваются они обычно на фоне активной фазы заболевания или через небольшое время после улучшения состояния.
Самым частым местным осложнением ангины является паратонзиллит — воспаление в тканях, окружающих «болеющие» миндалины. Процесс чаще затрагивает одну миндалину, хотя иногда бывает и двусторонним.
Паратонзиллит сопровождается ухудшением общего состояния, повышением температуры, усилением боли при глотании, затруднением из-за этого приема пищи и воды, иногда появляются боли при поворотах головы.
В запущенных случаях паратонзиллит может превратиться в паратонзиллярный абсцесс, что сопровождается появлением тризма жевательной мускулатуры (жевательные мышцы сильно спазмированы, что препятствует разжатию челюстей).
В том случае, если инфекция через близко расположенную евстахиеву трубу попадает в среднее ухо, развивается еще одно осложнение местного характера — средний отит, который также сопровождается ухудшением общего состояния, появлением стреляющих болей в ухе.
Все местные осложнения связаны с распространением бактерии, вызвавшей ангину, поэтому и лечат их с помощью антибиотиков. При формировании абсцесса его вскрывают хирургическим путем, опять же на фоне массивной антибактериальной терапии.
Общие осложнения
Более опасными являются общие осложнения острого тонзиллита. В их развитии виноват, как ни странно, собственный иммунитет человека.
Так получилось, что некоторые белки, из которых построен бета-гемолитический стрептококк, очень похожи на белки клеток человека, из которых построены сердце, почки и суставы. Вырабатывая против стрептококка специальные вещества — антитела, — иммунитет поражает не только бактерию, но и собственные клетки, вызывая аутоиммунные процессы.
Все это происходит в течение длительного времени, поэтому первые симптомы поражения органов появляются через несколько недель, а то и месяцев после перенесенной ангины.
- При поражении сердца чаще всего формируются пороки клапанов, это сопровождается развитием сердечной недостаточности — отеки ног, одышка при ходьбе, бледность, акроцианоз (синюшность кончиков пальцев, носа, ушей), повышенная утомляемость и слабость.
- При ревматическом артрите в большинстве случаев страдают коленные и голеностопные суставы, появляются боль и припухлость, наблюдается покраснение и повышение температуры кожи в области суставов.
- Гломерулонефрит приводит к появлению отеков, которые чаще локализуются на лице, в моче может присутствовать кровь.
Осложнения общего характера не лечат антибиотиками, так как возбудитель в организме отсутствует. Как правило, лечение в этом случае симптоматическое. Полностью контролировать развитие осложнений, увы, невозможно, так как это зависит от состояния иммунной системы человека, наличия или отсутствия каких-либо хронических заболеваний и агрессивности микроорганизма, вызвавшего заболевание.
Как избежать осложнений?
Помочь организму все-таки можно, если придерживаться некоторых простых правил:
- Ни в коем случае нельзя переносить болезнь «на ногах». Постельный режим очень важен для выздоровления, ведь организму нужны все силы на то, чтобы бороться с инфекцией.
- Не стоит заниматься самолечением. Для лечения ангины в подавляющем большинстве случаев используются антибиотики, которые должны назначаться врачом в зависимости от клинической картины и возбудителя заболевания. Одни антибиотики эффективны против одних бактерий, другие — против других.
- Антибактериальные препараты следует принимать строго в той дозировке и ровно столько дней, сколько назначил доктор. Нельзя прекращать прием лекарств сразу же после улучшения самочувствия, так как не все бактерии могут погибнуть к этому времени, а оставшиеся выработают устойчивость к применяемому препарату. В итоге будет рецидив ангины, но уже без эффекта от применяемого антибиотика.
- Ну и никто не отменял местного лечения. Помимо антибиотиков внутрь помогут быстрее справиться с болезнью регулярные частые полоскания антисептиками.
Ангина может пройти практически бесследно, если не перенапрягать организм и следовать всем рекомендациям врача. В таком случае риск развития осложнений будет минимальным. Будьте здоровы!
Ольга Стародубцева
Фото depositphotos.com
Источник
Тахикардия: симптомы и лечение
Тахикардия: симптомы и лечение
Давайте сразу разберемся, что это такое — тахикардия? Самый распространенный вариант нарушения сердечного ритма, который характеризуется увеличением частоты сердечных сокращений (ЧСС) более 90 ударов в минуту, носит название — тахикардия. Основные проявления учащенного сердцебиения — беспокойство, ощущение нехватки воздуха, головокружение и, в тяжелых случаях, обморок. Пациенты, страдающие заболеваниями сердечно-сосудистой системы, при тахикардии подвержены развитию недостаточности кровообращения. Ведущим механизмом возникновения увеличения ЧСС являются изменения, приводящие к повышению автоматизма синусового узла.
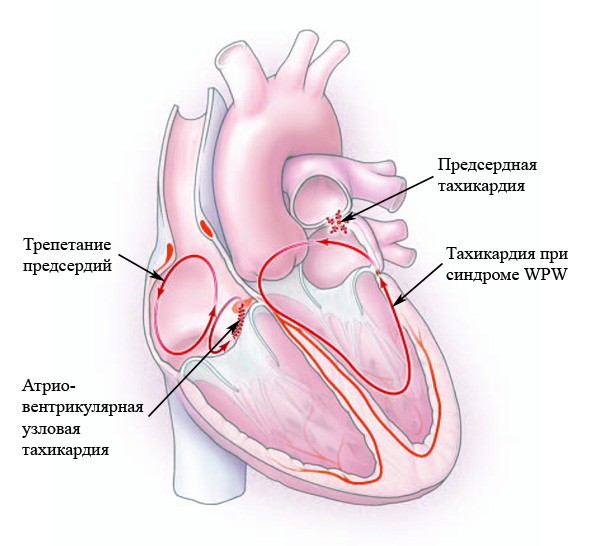
Не во всех случаях вышеописанные симптомы можно относить к данному патологическому состоянию. У полностью здоровых людей учащение сокращений сердца может наблюдаться в ответ на различные внешние и внутренние раздражители. Тахикардия иногда представляет собой либо защитную компенсаторную реакцию организма, либо реакцию на выброс в кровь определенных веществ, к примеру, адреналина. В данном случае симпатическая нервная система повышает свой тонус и вызывает увеличение ЧСС. После прекращения действия раздражителя сердцебиение возвращается к норме.
Тахикардия при здоровом сердце
Тахикардия у здоровых людей наблюдается в случае:
- физических, эмоциональных нагрузок и стрессовых ситуаций;
- резкого изменения положения тела;
- употребления чая, кофе, алкоголя и других активных веществ;
- повышения температуры тела;
- некоторых патологических процессов в организме.
У детей до 7 лет тахикардия является нормальным физиологическим состоянием.
Классификация тахикардий
В зависимости от причины выделяют патологическую и физиологическую формы увеличения ЧСС. Последняя возникает при вышеописанных состояниях. Патологический вариант может развиваться при различных болезнях.
Нефизиологическая тахикардия опасна своими осложнениями и некоторыми сопутствующими состояниями. В частности, происходит нарушение циркуляции крови в камерах сердца и снижается выброс крови в сосудистую систему человека. Это ведет к снижению артериального давления и ухудшению кровообращения во всех системах и органах организма, развивается гипоксия (недостаток кислорода). Длительно протекающее стабильное повышение ЧСС снижает сократимость сердечной мышцы, происходит гипертрофия (увеличение) желудочков и предсердий. Такая кардиопатия нередко осложняется различными видам аритмий, в том числе летальными.
В зависимости от возникновения источника возбуждения выделяется два основных вида патологии:
- Синусовая тахикардия. Происходит в результате повышения активности основного источника сердечного ритма — синусового узла. Такой вариант увеличения ЧСС развивается постепенно, ритм остается правильный и повышается до 120 ударов в минуту.
- Эктопическая тахикардия. В этом случае импульсы могут генерироваться в любом месте: в проводящей системе, предсердиях или желудочках. В зависимости от расположения, увеличение ЧСС называют пароксизмальной желудочковой или наджелудочковой тахикардией. Здесь приступы возникают внезапно. Частота сокращений значительно более 120 в минуту. Такие пароксизмы (приступы) могут длиться как пару минут, так и несколько суток.
Причины возникновения тахикардии
Тахикардия встречается как у здоровых, так и у людей с определенными заболеваниями. Возрастные категории также абсолютно разные. Причины возникновения тахикардии делят на внесердечные и сердечные (экстракардиальные и интракардиальные соответственно).
Среди лиц, страдающих заболеваниями сердечно-сосудистой системы, тахикардия может быть одним из проявлений:
- ИБС (ишемической болезни сердца);
- сердечной недостаточности при острой и хронической формах;
- инфаркта миокарда;
- ревматических и врожденных пороках сердца;
- артериальной гипертензии (гипертонии);
- эндо- или миокардитов;
- перикардита и различных кардиомиопатий;
- постинфарктного и атеросклеротического кардиосклероза.
Внесердечные физиологические факторы, являющиеся причиной тахикардии, обычно связаны с физической нагрузкой или эмоциональным состоянием человека.
Большинство аритмий представлены тахикардиями нервного генеза. Они связаны с нарушением функции подкорковых элементов и коры головного мозга. Причиной могут служить и нарушения функционирования вегетативной нервной системы. К ним относятся:
- неврозы;
- некоторые психозы;
- НЦД (нейроциркуляторная дистония).
Таким состояниям в большинстве своем подвержены лица молодого возраста, имеющие лабильную нервную систему.
К иным экстракардиальным факторам относятся:
- Анемия.
- Гипоксемия (недостаток кислорода в крови).
- Острая сосудистая недостаточность:
- шок;
- коллапс;
- обморок;
- острая кровопотеря.
- Эндокринная патология:
- повышенный уровень адреналина при феохромоцитоме;
- тиреотоксикоз.
- Приступы острой боли.
Тахикардия также возникает в ответ на рост температуры тела при воспалительно-инфекционных заболеваниях. Таким образом, при ангине, пневмонии, туберкулезе и других болезнях происходит увеличение ЧСС на 10 ударов при росте температуры на 1 градус. У детей величина прироста частоты сокращений миокарда чуть меньше.
Тахикардия, вызванная изменением работы синусового узла, встречается при действии на него некоторых медикаментозных и химических веществ. К ним относятся:
- симпатомиметики (Адреналин);
- холиноблокаторы (Атропин, Платифиллин);
- глюкокортикоиды/кортикостероиды (Преднизолон, Дексаметазон);
- мочегонные препараты (Фуросемид);
- тиреотропные гормоны;
- алкоголь, никотин и кофеин.
Некоторые из этих веществ опосредовано влияют на синусовый узел, повышая тонус симпатической нервной системы. Такая тахикардия в медицине называется рефлекторной.
Синусовая тахикардия бывает адекватной и неадекватной. Адекватная представляет собой компенсаторную реакцию на физическую нагрузку или эмоциональный стресс. Неадекватная тахикардия слабо изучена. Она сопровождается чувством нехватки воздуха и ощущением сильного сердцебиения. В данном случае повышение ЧСС не зависит от вышеописанных факторов.
Симптомы и проявления тахикардии
Все симптомы тахикардии зависят от выраженности патологии и ее продолжительности. Многие проявления являются следствием основного заболевания.
Физиологическая тахикардия в молодом возрасте чаще всего не имеет никаких проявлений и субъективных ощущений. В зрелости такое состояние может сопровождаться ощущением сердцебиения или тяжестью в области сердца. У больных, страдающих заболеваниями сердечно-сосудистой системы, тахикардия нередко проявляется одышкой, болями за грудиной. В некоторых случаях учащение сердцебиения может увеличить степень сердечной недостаточности.
Неадекватная синусовая тахикардия проявляется одышкой, частыми головокружениями, повышенной утомляемостью, снижением работоспособности и аппетита. Это все связано с нарушением гемодинамики (кровообращения).
Пароксизмальное течение имеет гораздо большую опасность. Особенно это касается желудочковых тахикардий. При них происходит значительное нарушение гемодинамических показателей вплоть до обмороков и остановки сердца. Помимо этого все органы и ткани организма страдают от недостатка кислорода и питательных веществ.
Чем опасна тахикардия сердца?
Помимо неприятных ощущений длительное течение тахикардии скрывает в себе более серьезные осложнения. Так, из-за неэффективности работы сердца повышается его уязвимость и изнашиваемость. Еще одним опасным последствием тахикардии может быть развитие хронической сердечной недостаточности, ведущей к развитию аритмий и нарушений проводимости сердца (возникновение блокад).
При хронической ишемической болезни сердца и сердечной недостаточности тахикардия может предшествовать:
- аритмическому шоку;
- острой левожелудочковой недостаточности (сердечная астма и кардиогенный отек легких);
- острой недостаточности кровообращения головного мозга.
Такой вариант нарушение ритма, как пароксизмальная мерцательная аритмия, сопровождающаяся тахикардией, ведет к повышенному тромбообразованию и последующим инфарктам миокарда и ишемическим инсультам. Возможна тромбоэмболия легочной артерии (ТЭЛА) и фибрилляция желудочков с летальным исходом.
Диагностика
Основным исследованием для определения вида тахикардии является проведение электрокардиографии (ЭКГ). При пароксизмальной непостоянной форме необходим суточный мониторинг по Холтеру. Так можно выявить все случаи нарушения ритма в течение
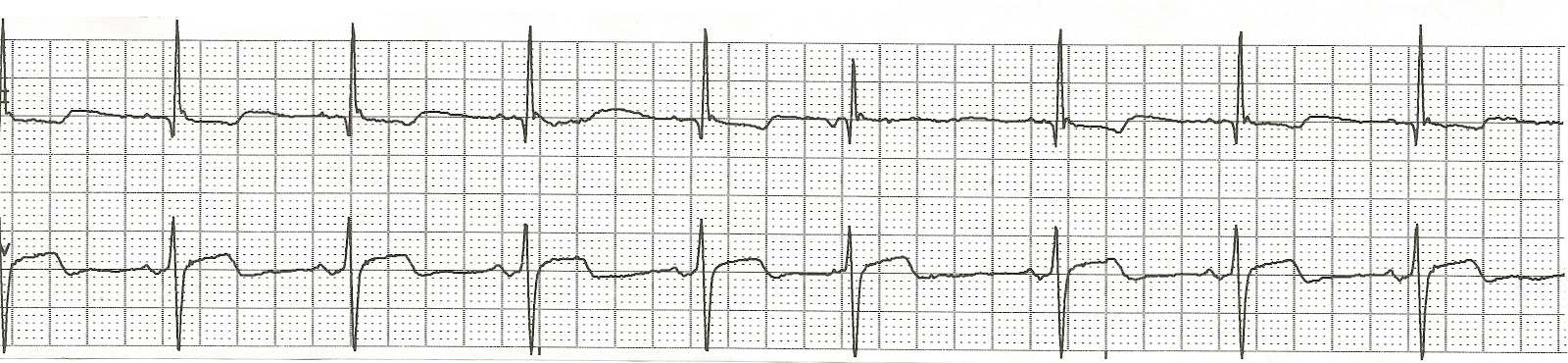
При наличии тахикардии эхокардиография позволит определить размеры сердечных камер, степень износа миокарда, патологию клапанного аппарата и изменение сократимости. МРТ (магнитно-резонансная томография) поможет определить врожденные пороки развития.
Если показано хирургическое лечение для предотвращения тахикардии, то важно перед оперативным вмешательством выполнить электрофизиологическое исследование. Это необходимо для изучения проведения нервного импульса по проводящей системе сердца и определения механизма развития заболевания.
С целью определения причины тахикардии или же с целью их исключения проводят:
- общий анализ крови;
- электроэнцефалографию;
- анализ крови на гормоны щитовидной железы.
Лечение тахикардии
Физиологическая тахикардия — состояние, не требующее никаких медицинских вмешательств. Лечение любого другого вида тахикардии основано на предотвращении причины, вызвавшей ее. Терапия должна проводиться только под контролем специалиста.
Начать необходимо с устранения всех провоцирующих факторов. Необходимо исключить:
- крепкий чай;
- кофе;
- никотин;
- алкоголь;
- повышенные физические и эмоциональные нагрузки.
Синусовые тахикардии неврогенного характера лечатся совместно с неврологами. В таком случае основу лечения составляет психотерапия и прием транквилизаторов и нейролептиков. К ним относятся Реланиум, Седуксен, Транквилан.
При патологии, вызванной компенсаторными механизмами (при анемии или гипотиреозе), необходимо устранение причины. При такой тахикардии прямое медикаментозное снижение ЧСС может привести к резкому снижению артериального давления и развитию сосудистой недостаточности.
Тахикардия на фоне тиреотоксикоза лечится совместно с эндокринологами. Назначается прием тиреостатических препаратов и бета-блокаторов (Метопролол, Анаприлин). Если у пациента имеются противопоказание к последней группе препаратов, возможно назначение антагонистов кальция (Дилтиазем, Верапамил).
Синусовая тахикардия при хронической сердечной недостаточности лечится сочетанием вышеописанных бета-блокаторов с сердечными гликозидами (Дигоксин, Коргликон, Строфантин).
Целевая частота сердечных сокращений у каждого пациента должна быть индивидуальной, так у взрослого человека в состоянии покоя этот показатель не должен превышать 80 — 90 ударов в минуту. Пациенты, страдающие ИБС, должны придерживаться 55 — 60 ударов в минуту.
Повышение тонуса блуждающего нерва также приводит к снижению ЧСС. Для этого достаточно просто надавить на глазные яблоки через закрытые веки. При отсутствии эффекта от всех вышеописанных препаратов и мероприятий целесообразно назначение противоаритмических веществ (Кордарон, Пропафенон).
При возникновении желудочковой тахикардии необходима экстренная медицинская помощь и госпитализация.
Иногда для терапии длительной стойкой, не поддающейся лечению тахикардии, используют хирургический метод. Он заключается в аблации (радиочастотном прижигании) определенного участка миокарда, вызывающего аритмию.
Прогноз
Физиологическая тахикардия без выраженных проявлений не опасна для жизни и здоровья человека. Стойкое увеличение ЧСС у больных с заболеваниями сердечно-сосудистой системы может быть опасным. Возможно усугубление сердечной недостаточности вплоть до летального исхода.
Профилактика
Профилактика всех неадекватных тахикардий заключается в ведении здорового образа жизни и своевременном лечении кардиальных и экстракардиальных патологий.
Таким образом, тахикардия — это увеличение ЧСС. Ее проявления напрямую зависят от причины и вида заболевания. Лечение направлено на устранение причины, вызвавшей учащение сердцебиения. Прогноз болезни также зависит от вида тахикардии и наличия сопутствующих заболеваний.
Вернуться →
Источник