Паратонзиллярный абсцесс
Содержание статьи
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Общие сведения
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
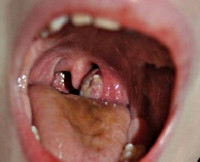
Паратонзиллярный абсцесс
Причины паратонзиллярного абсцесса
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Патогенез
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
Классификация
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Симптомы паратонзиллярного абсцесса
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
Осложнения
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Диагностика
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×109/л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Лечение паратонзиллярного абсцесса
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз и профилактика
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
Источник
Заглоточный абсцесс
Дата публикации:
Дата обновления: 2020-02-21
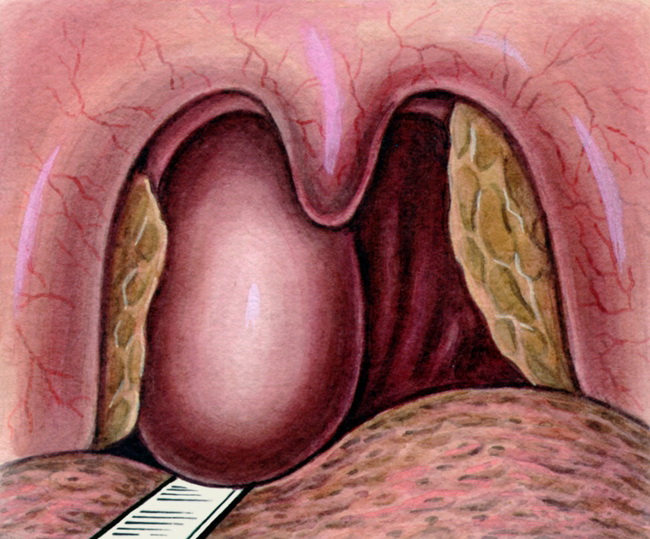
Причины возникновения и течение болезни
Это заболевание встречается у детей не достигших возраста 5 лет, а у взрослых – крайне редко и носит, как правило, вторичный характер. В таких случаях оно возникает как натёчник (скопление гноя на значительном расстоянии от очага воспаления, которое появляется в результате перемещения гноя по внутримышечным пространствам) при сифилисе и туберкулезе, а также в случае травмы глотки. Причины возникновения заболевания аналогичны этиологии паратонзиллита.
У детей при остром ринофарингите и таких острых инфекционных заболеваниях как корь,скарлатина, дифтерия и ангина инфекция может проникнуть в заглоточные лимфатические узлы, и тогда возникнет заглоточный абсцесс. Причинами инфицирования заглоточного пространства могут быть гнойные процессы, происходящие в слуховых трубах и барабанной полости, а также из-за травмы задней стенки глотки при проведении аденэктомии (удаление аденоидов).
Глубокие заглоточные лимфоузлы выполняют роль первого барьера на пути инфекции из носоглотки, задних отделов носовой полости, среднего уха и слуховой трубы. Инфекция может распространяться следующими путями: венозным, лимфатическим и контактным.
Течение заглоточного абсцесса может быть острым, подострым и хроническим. При этом острое течение наблюдается гораздо чаще.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Клиническая картина
Течение заболевания достаточное тяжелое: повышенная температура тела, потливость, слабость, симптомы интоксикации. ЛОР больной вынужден держать голову с наклоном в бок и кзади. Также отмечается умеренная ригидность (твердость) мышц затылочной области, слюнотечение (гиперсаливация), открывание рта болезненно и ограничено.
Симптомы заболевания зависят от места локализации абсцесса. Если он находится в верхнем отделе глотки, то возникают затруднения с дыханием через нос и гнусавость. В случае локализации в ротовой части глотки возникают расстройства глотания. При абсцессе в нижнем отделе глотки появляется затрудненное дыхание, особенно при нахождении больного в горизонтальном положении.
Постоянными симптомами заглоточного абсцесса являются припухлость, болезненность боковых поверхностей шейных позвонков и лимфатических узлов, находящихся в подчелюстной области, из-за чего и отмечается вынужденное положение головы.
Диагностика
При проведении фарингоскопии наблюдается гиперемия (выраженное покраснение) слизистой оболочки задней стенки глотки и ее выпячивание (выбухание), имеющее овальную или округлую форму, которое при пальпации флюктуирует (движется, колеблется).
При рентгенологическом исследовании область абсцесса выглядит как ограниченная чёткая тень. Заглоточный абсцесс следует отличать от таких заболеваний как паратонзиллярный абсцесс с холодным натечником и опухолью задней стенки глотки, остеомиелитом (гнойно-некротический процесс) позвонков, аневризмой восходящей глоточной артерии.
Лечение
Цель лечения – купировать развившиеся воспалительные явления и провести дренаж скопившегося гноя. Больные, которым поставлен диагноз заглоточный абсцесс, подлежат немедленной госпитализации.
Прогноз
При правильном лечении и своевременном обращении к лор врачу прогноз благоприятный.
Источник
Заглоточный абсцесс
Заглоточный абсцесс (позадиглоточный абсцесс, ретрофарингеальный абсцесс) — гнойное воспаление лимфатических узлов и рыхлой клетчатки между предпозвоночной фасций и фасцией глоточной мускулатуры. Заболевание возникает под влиянием распространения гноеродных микроорганизмов из находящегося в ухе или носоглотке инфекционного очага. Также свое влияние на данный процесс имеют травмы глотки. Заглоточный абсцесс проявляется охриплостью или гнусавостью голоса, повышением температуры тела, затруднением дыхания, увеличением затылочных и шейных лимфоузлов, интенсивной болью в горле, которая приводит к отказу от пищи и нарушению глотания. Диагностика заболевания осуществляется с применением бак посева мазка из зева, фарингоскопии, RPR-теста, ПЦР-диагностики. В основу лечения заглоточного абсцесса входят дренирования и хирургическое вскрытие в сочетании с комплексной терапией антибактериальными, гипосенсибилизирующими и противовоспалительными препаратами.
Содержание статьи:
- Что такое заглоточный абсцесс
- Классификация заглоточного абсцесса
- Причины возникновения заглоточного абсцесса
- Симптомы заглоточного абсцесса
- Диагностика заглоточного абсцесса
- Осложнения заглоточного абсцесса
- Лечение заглоточного абсцесса
- Прогноз и профилактика заглоточного абсцесса
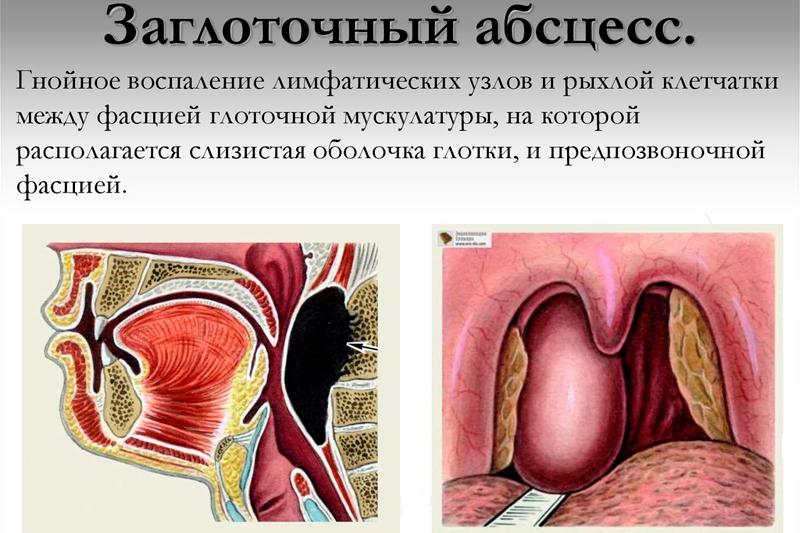
Что такое заглоточный абсцесс
Заглоточный абсцесс характеризуется гнойным воспалением рыхлой клетчатки и лимфоузлов заглоточного пространства. В основном заболевание встречается в детском возрасте, особенно это касается детей до 4-5 лет. Дело в том, что к этому возрасту узлы и рыхлая клетчатка в этой области хорошо развиты, а после они подвергаются иволютивным изменениям. В 6 лет узлы полностью атрофируются.
Чаще всего заглоточный абсцесс диагностируют в возрасте 1 год. У взрослых это заболевание встречается крайне редко. Как правило, его появление обусловлено травмами глотки. Также заглоточный абсцесс у взрослых развивается при сифилитическом или при туберкулезном спондилите верхних шейных позвонков или при их травме. Правда, в современных условиях жизни заглоточный абсцесс все чаще встречается у взрослых.
Классификация заглоточного абсцесса
Такое заболевание, как заглоточный абсцесс, классифицируется в зависимости от расположения. Заглоточный абсцесс делится на следующие виды:
- гипофарингеальный — заглоточный абсцесс опускается ниже корня языка (ближе к гортаноглотке);
- эпифарингеальный — гнойный очаг расположен выше небной занавески (высоко в носоглотке);
- смешанный — гнойные образования занимают несколько анатомических зон;
- мезофарингеальный — гной локализуется между корнем языка и краем небной занавески.
Каждый из видов заглоточного абсцесса имеет свои особенности и разную симптоматику.
Причины возникновения заглоточного абсцесса
У детей заглоточный абсцесс возникает под влиянием распространения инфекции в лимфатические узлы. Спровоцировать инфекцию могут заболевания: гнойный отит, осложнившийся паротит, мастоидит, ринит, фарингит, тонзиллит, синусит. Инфекция распространяется в заглоточное пространство и проходит по лимфатическим путям, вместе с тем поражая заглоточные лимфатические узлы. Стоит отметить, что глубокие заглоточные лимфатические узлы являются своеобразным первым барьером для задних отделов полости носа, слуховой трубы, носоглотки и среднего уха.
В группу риска попадают дети, у которых диагностировано нарушение обмена веществ, ослабленный организм, снижен иммунитет, наличие рахита или диатеза.
У грудных детей определяющую роль в инфицировании заглоточного пространства играют начальные формы мастита и трещины соска матери.
Еще одна причина развития заглоточного абсцесса — травма задней стенки глотки. Кроме этого, развитие заглоточного абсцесса у детей может быть спровоцировано острыми инфекционными заболеваниями: корь, ОРВИ, скарлатина, грипп, дифтерия. Также спровоцировать заглоточный абсцесс может осложнения тонзиллэктомии или аденотомии.
Заглоточный абсцесс у взрослых возникает, как правило, под влиянием травм. Глотка может повредиться инородным предметом, грубой пищей. Травмирование глотки возможно при проведении бронхоскопии, гастроскопии, эндотрахеальном наркозе и установке назогастральной трубки. У взрослых заглоточный абсцесс может возникать как осложнение тяжелой ангины. Встречаются случаи, когда данное заболевание возникает под влиянием специфической микрофлоры и является следствием сифилиса или туберкулеза, которые поражают шейный отдел позвоночника. Подобные случаи получили название «холодного» заглоточного абсцесса. Заболеть заглоточным абсцессом рискуют люди с ослабленным иммунитетом и организмом, хроническими заболеваниями, сахарным диабетом, ВИЧ-инфекцией, злокачественными опухолями.
Симптомы заглоточного абсцесса
Наиболее часто наблюдается острое течение заглоточного абсцесса, реже — хроническое и подострое. В большинстве случаев заболевание протекает тяжело, характеризуется нарушением общего состояния и повышением температуры тела до 39-40 °С. Если заглоточный абсцесс развивается на фоне инфекционного заболевания, то пациент чувствует резкое ухудшение самочувствия, не говоря уже о ряде новых симптом. Отмечается гиперсаливация, умеренная ригидность затылочных мышц, ограниченное и болезненное открывание рта.
Дети становятся беспокойными и плаксивыми, характерен отказ от еды, происходит нарушение сна, а у детей грудного возраста — нарушение сосания.
Одним из первых симптомов заглоточного абсцесса является боль в горле, больные отмечают затруднение при проглатывании пищи, усиление боли во время глотания. Очень часто боль в горле может быть очень сильной, доходит до того, что пациент начинает отказываться от еды.
Носовое дыхание нарушается, когда заглоточный абсцесс распространяется в верхнем отделе глотки, гнусавость голоса появляется у взрослых и детей старшего возраста. В случае с локализацией заглоточного абсцесса в нижнем или среднем отделе глотки появляется затрудненное дыхание и охриплости голоса. Также могут возникать приступы удушья и инспираторная одышка.
Пациент в вертикальном положении отмечает усугубление нарушения дыхания, что обусловлено стеканием гноя вниз и перекрытия им просвета трахеи. В период сна может наблюдаться специфическое клокотание в горле. При локализации заглоточного абсцесса в ротовой части глотки появляется фарингеальный стридор и расстраивается глотание.
Заглоточный абсцесс часто сопровождается лимфаденитом регионарных лимфатических узлов. Затылочные и боковые верхнешейные лимфоузлы становятся болезненными и припухшими. В результате голова пациента забрасывается назад и поворачивается в ту сторону, где диагностирован заглоточный абсцесс. Очень часто на стороне абсцесса отекает шея или ее часть.
Диагностика заглоточного абсцесса
Диагностированием заглоточного абсцесса занимается отоларинголог на основе проведения фарингоскопии и данных, полученных в ходе осмотра пациента. В первую очередь врач обращает внимание на вынужденное положение головы пациента, увеличение лимфатических узлов, локальный отек в области шеи.
С помощью фарингоскопии выявляют опухолевидную припухлость шаровидной формы и локальную инфильтрацию на задней стенке глотки. Наличие симптома флюктуации и болезненности в месте припухлости определяет пальцевое исследование глотки.
Клинический анализ крови позволяет выявить воспалительный процесс — отмечается повышение СОЭ до 40 мм/ч и лейкоцитоз. При микроскопии и бактериологическом исследовании мазка из зева определяется вид возбудителя, который спровоцировал появление заглоточного абсцесса.
Для выявление сопутствующих заболеваний носоглотки и уха может потребоваться риноскопия, рентгенография позвоночника в шейном отделе, отоскопия, рентгенография и УЗИ околоносовых пазух.
Осложнения заглоточного абсцесса
Заглоточный абсцесс — опасное заболевание, которое может сопровождаться рядом осложнений. Бронхопневмонию может вызвать распространение инфекции из заглоточного абсцесса по верхним дыхательным путям. В свою очередь застойная пневмония возникает под влиянием нарушения дыхательной функции. Значительно реже наблюдается гематогенное распространение инфекции в полость черепа с возникновением гнойного менингита или абсцесса головного мезга. При заглоточном абсцессе в отдельных случаях рефлекторно может произойти остановка сердечной деятельности.
Медиастинит — еще одно грозное осложнение заглоточного абсцесса. Возникновение этого заболевания обусловлено эвакуацией гноя по рыхлой клетчатке, которая находится между позвоночником и пищеводом. Повышенная температура, припухлости на шее и боль — первые проявления начинающегося медиастинит. В отдельных случаях встречается парез возвратного нерва.
Одним из возможных осложнений при заглоточном абсцессе является аррозивное кровотечение. Источником кровотечений считается внутренняя сонная артерия. Также поражение сосудов может стать предпосылкой флебита, тромбоза яремной вены или внутричерепных осложнений.
Достаточно опасным осложнением заглоточного абсцесса можно назвать асфиксию. Стоит отметить, что удушение возникает в результате перекрытия просвета дыхательных путей. Асфиксию может спровоцировать выраженный отек гортани или вскрытие заглоточного абсцесса.
Лечение заглоточного абсцесса
Заглоточный абсцесс требует дренирования и хирургического вскрытия. В месте наибольшего набухания делают разрез абсцесса остроконечными ножницами или скальпелем. Гной отсасывают с помощью специального наконечника, который вводят через разрез. После вскрытия заглоточного абсцесса важно сразу же быстро произвести отсасыванием гноя, только так удастся избежать его попадания в дыхательные пути. В момент вскрытия абсцесса для предупреждения затекания гноя в дыхательные пути рекомендуют предварительно отсасывать гной и производить его пункцию. Если края произведенного разреза слипаются, то нужно с внедрением щипцов Гартмана или желобоватого зонда провести их повторное раскрытие.
Заглоточные абсцессы, которые расположены низко и сопровождаются затеком гноя в область шеи, необходимо скрывать через наружный хирургический доступ.
Вводить дыхательную трубку противопоказано при наличии симптомов сдавления дыхательных путей. В такие моменты необходимо проводить крикотомию — делать разрез на передней поверхности шеи для восстановления дыхания. В результате этого для ликвидации гипоксии показана оксигенотерапия.
Лечение заглоточного абсцесса туберкулезной или сифилитической природы проходит без вскрытия, чтобы не спровоцировать распространение инфекции. В таких случаях практикуются повторные пункции с введением противосифилитических и противотуберкулезных препаратов. Кроме этого, назначается общая противотуберкулезная и противосифилитическая терапия.
Хирургическое лечение заглоточного абсцесса сочетается с системной антибактериальной терапией. Также назначаются поливитамины, жаропонижающие и противовоспалительные средства (нимесулид, нурофен, парацетамол) и гипосенсибилизирующие препараты (эреспал, лоратадин, эриус,). После проведения операции горло необходимо тщательно полоскать растворами антисептиков. Важно выполнять все рекомендации врача, благодаря чему процесс реабилитации пройдет быстро и безболезненно.
Прогноз и профилактика заглоточного абсцесса
В большинстве случаев своевременное выявление и вскрытие заглоточного абсцесса является залогом благоприятного исхода заболевания. С появлением осложнений заболевание становится очень опасным. Пациент может погибнуть от остановки сердца, асфиксии, аррозивного кровотечения, сепсиса. Правда, подобные случаи в современной медицине встречают очень редко.
Наиболее эффективной профилактикой развития заглоточного абсцесса является ранняя диагностика лор-заболеваний и их лечения, своевременное проведение хирургической санации гнойных очагов. В профилактике заглоточного абсцесса большое значение имеет тщательное соблюдение техники оперативных вмешательств, аккуратное удаление инородных тел глотки, правильное проведение диагностических и лечебных процедур, которые связаны с введением в глотку дыхательной трубки или эндоскопа.
Источник