Может ли тонзиллит вызывать фурункулы
Содержание статьи
На чтение 12 мин. Обновлено 23 ноября, 2020
Лечение тонзиллита
С болью в горле рано или поздно сталкивается каждый человек. Но этот, казалось бы, безобидный симптом может стать причиной серьёзных проблем.
Острый тонзиллит (ангина) — это инфекционное заболевание, вызывающее воспаление миндалин. Статистика показывает, что острой формой болезни страдают около 15% детей. У взрослого населения эта цифра ниже — 5-10%. А вот хроническим тонзиллитом в крупных мегаполисах болеет чуть ли не каждый первый. Почему? Давайте разбираться!
Заболевание тонзиллитом в острой форме, проходящее с повышением температуры тела и сильнейшей болью в горле, более знакомо нам как ангина. При хронической форме больной может долгое время даже не догадываться о наличии у себя этого недуга. Человеку может казаться, что периодически возникающие боли в горле и частые простуды — просто результат ослабленного иммунитета. Такое беспечное отношение к своему здоровью может стать причиной серьезных осложнений и патологий. Чтобы их избежать, необходимо вовремя диагностировать проблему: знать первые признаки, симптомы и лечение.
Зачем нужны миндалины?
Нёбные миндалины — это составная часть нашей иммунной системы. И главное их предназначение — ограждать организм от проникновения в него болезнетворных бактерий и вирусов. Всего у человека их шесть: нёбные и трубные (парные), глоточная и язычная. По их названиям можно примерно понять, в какой части глотки они расположены. Их общее расположение напоминает кольцо. Это кольцо и выступает как своеобразный барьер для бактерий. Говоря о воспалении миндалин, мы имеем ввиду только нёбные миндалины (они же гланды). На них и остановимся подробнее.
Если широко открыть рот, то в зеркале легко увидеть два образования, похожие на орешки миндаля — миндалины, это и есть гланды. Каждая миндалина состоит из небольших отверстий (лакун) и извилистых каналов (криптов).
Попавшие с воздухом бактерии, контактируя с миндалинами, получают отпор и тут же утилизируются, не успев вызвать вспышку того или иного заболевания. В норме здоровый человек даже не подозревает, что внутри него ведутся настоящие боевые действия. Теперь вы понимаете всю важность миссии нёбных миндалин. Поэтому хороший оториноларинголог никогда не будет спешить с рекомендациями по их удалению. Хотя услышать от врача, говоря о миндалинах: «Нужно удалять!» — явления в наше время нередкое. К сожалению, на сегодняшний день далеко не все клиники могут предложить качественное лечение тонзиллита, да и обращаемость порой зашкаливает. Именно поэтому врачу, порой, проще отмахнуться и направить больного на операцию.
Разновидности тонзиллита.
Заболевание проходит в двух формах — острой и хронической. Острый тонзиллит — это недуг, имеющий инфекционную природу и проявляющийся в остром воспалении миндалины. Причина обострения — стафилококки и стрептококки. Острая ангина у ребёнка и взрослых также подразделяется на катаральную, фолликулярную, лакунарную, язвенно-пленчатую и некротическую.
Хронический тонзиллит — это длительный, непроходящий воспалительный процесс в гландах. Проявляется как следствие перенесённых воспалений, ОРВИ, заболеваний зубов, сниженного иммунитета. Хроническое обострение заболевания у взрослых и детей проходит в трёх формах: компенсированной, субкомпенсированной и декомпенсированной. При компенсированной форме болезнь «дремлет», обострение симптомов тонзиллита случается нечасто. В случае субкомпенсированной формы заболевания обострения случаются часто, болезнь проходит тяжело, нередки осложнения. Декомпенсированная форма характеризуется длительным вялым течением.
Симптомы тонзиллита.
Признак, объединяющий оба типа — это болевые ощущения в горле. Боль бывает как сильно выраженной, так и терпимой. Больной испытывает сильный дискомфорт во время еды при глотании.
Ангина протекает гораздо тяжелее, нежели хроническое заболевание, и сопровождается следующими симптомами:
- повышение температуры тела (до 40°С);
- очень сильная боль в горле;
- увеличенные лимфоузлы;
- скопления гноя на гландах (налёт, гнойнички);
- увеличенные гланды;
- головные боли;
- слабость.
Симптомы и лечение хронического тонзиллита несколько отличаются от проявлений ангины. При хроническом заболевании температура держится на уровне 37°С. Добавляются першение в горле, кашель, неприятный запах изо рта. На гландах присутствует белый налёт. Симптомы менее выражены, так как само течение болезни характеризуется ремиссиями и обострениями. Больной, страдающий хронической формой недуга, теряет работоспособность, быстро устаёт, теряет аппетит. Часто человека мучают бессонницы.
Возможные осложнения.
Обе формы заболевания: и хроническая, и острая, — могут спровоцировать серьёзные осложнения. Одним из наиболее тяжелых последствий заболевания является ревматизм. Практика показывает, что половине пациентов, страдающих ревматизмом, пришлось месяцем раньше лечить тонзиллиты в хронической форме или проводить лечение острых состояний. Сам недуг начинается с невыносимой боли в суставах и повышения температуры тела.
Нередки случаи развития болезней сердца, вызванные тонзиллитом. У пациентов наблюдается одышка, перебои в работе сердечной мышцы, тахикардия. Может развиться миокардит.
Если воспаление переходит на близлежащие от миндалины ткани, проявляется паратонзиллит. Больного при этом мучает боль в горле, поднимается температура. Если инфекция из миндалин распространяется на лимфатические узлы, появляется лимфаденит.
Не долеченный тонзиллит приводит также к заболеваниям почек.
Беременность и хронический тонзиллит.
Здоровье будущей мамы и малыша требует пристального внимания. Осложнения, вызванные заболеванием, могут привести к опасным последствиям вплоть до выкидыша или спровоцировать преждевременные роды. Самолечение в данном случае опасно: необходимо пройти лечение у ЛОРа в клинике. Врач назначит промывания миндалин, обработку их ультразвуком и полоскания горла антисептиками, безопасными для будущей мамы. Физиопроцедуры беременным противопоказаны.
Если вы только планируете беременность, стоит для профилактики провести плановую терапию, чтобы снизить негативное влияние патогенов на гланды. На стадии планирования беременности рекомендуется пройти осмотр обоим родителям, чтобы снизить риск появления этого недуга у ребёнка.
Острый тонзиллит. Лечение.
Самолечение при этом заболевании недопустимо! Чтобы выбрать эффективный метод лечения при обострении, лечить тонзиллит у детей и взрослых необходимо под контролем ЛОР-врача. Следует помнить, что острая форма недуга крайне заразна. При появлении первых признаков заболевания нужно выполнить ряд мероприятий, способствующих скорейшему выздоровлению больного:
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
- заболевшего необходимо изолировать, поместив в другую комнату. У него должно быть собственное полотенце, бельё и посуда, поскольку болезнь очень заразна;
- в течение периода терапии больному показан строгий постельный режим;
- позаботьтесь о питании больного: пища должна быть не твёрдой, чтобы не причинять излишнее беспокойство больному горлу;
- не забываем про обильное питьё;
- назначается курс антибактериальной терапии («Амоксиклав», «Азитромицин» и др.). Необходимо полностью пропить весь курс антибиотиков, даже если больной почувствовал заметное улучшение;
- для местного лечения применяют препараты с антибактериальным эффектом;
- при лечении горла при тонзиллите показаны препараты «Тантум-верде», «Ингалипт»,
- полоскания антисептиками («Хлоргекидин», «Фурацилин»);
- смазывание миндалин раствором Люголя;
- чтобы снять отёчность с гланд надо принимать препараты от аллергии;
- при температуре тела выше 38°С принимайте жаропонижающие средства на основе ибупрофена или парацетамола.
Лечение хронического тонзиллита.
При терапии этого недуга действует правило: лечить обострение хронического тонзиллита нужно в комплексе с лечением сопутствующих болезней носа и носоглотки. Можно пролечить воспаление гланд, но, например, постоянно стекающая по стенке глотки слизь из-за постоянного воспаления нижних носовых раковин, будет провоцировать новое воспаление.
Клиники лечения тонзиллита предлагают два способа лечения: консервативный и хирургический. При компенсированной и субкомпенсированной формах назначают консервативную терапию. При декомпенсированной форме, когда попробованы все консервативные способы терапии и они не принесли результата, прибегают к удалению гланд. Но лишаясь их, человек теряет естественный защитный барьер, поэтому про хирургический метод нужно говорить в самом крайнем случае.
Медикаментозная терапия хронической формы болезни включает:
- лечение антибиотиками, которые назначает оториноларинголог;
- применение антисептических средств («Мирамистин», «Октенисепт»);
- антигистаминные препараты для снятия отёка гланд;
- иммуномодуляторы для стимуляции ослабленного иммунитета (например, «Имудон»);
- гомеопатические средства («Тонзилгон», «Тонзиллотрен»)
- отвары трав: ромашки, шалфея, череды;
- при необходимости назначают обезболивающие препараты;
- соблюдение диеты (никакой твёрдой пищи, сильно холодной или горячей, исключается алкоголь, кофе и газированные напитки).
Промывание гланд.
Большой положительный эффект оказывает процедура промывания гланд, в результате которой из лакун высвобождается гной и вводится лекарство. Есть несколько способов проведения процедуры.
Самый старый, так сказать, дедовский способ — санация с помощью шприца. Его используют довольно редко ввиду его низкой эффективности и травматичности, по сравнению с появлением более современных методов. Шприц используют когда у пациента имеется сильный рвотный рефлекс или очень рыхлые миндалины.
В остальных случаях применяют более действенный метод — вакуумное промывание специальной насадкой аппарата «Тонзиллор».
Но и он не лишен недостатков:
- ёмкость, куда «откачивается» гнойное содержимое гланд непрозрачна, и врачу не видно, до конца ли выполнено промывание;
- особенность строения насадки такова, что при достижении необходимого для полноценного промывания давления, насадка может травмировать гланды.
Наша клиника по лечению тонзиллита предлагает своим пациентам альтернативный безболезненный вариант промывания гланд с использованием улучшенной насадки «Тонзиллор» — это «ноу-хау» нашей клиники. Аналогов нашей насадки нет в других медучреждениях Москвы. В ней устранены недостатки обычной насадки: ёмкость для промывания, которая присасывается к миндалине, имеет прозрачные стенки, и оториноларинголог может видеть, что «выходит» из гланд. Это избавляет от проведения лишних манипуляций. Сама насадка нетравматична, и её можно использовать даже детям со школьного возраста.
Комплексная терапия хронического тонзиллита в «Лор Клинике Доктора Зайцева».
Методика комплексного лечения недуга появилась не сразу. Нашими специалистами на практике были испробованы различные методы лечения тонзиллита. В результате многолетнего опыта по изучению и лечению хронического тонзиллита данная методика прижилась и является наиболее эффективной. Она включает несколько этапов.
Первый этап — анестезия гланд. Миндалина смазывается лидокаином. Второй этап — вакуумное промывание гланд от казеозных масс. Третий этап — лекарственная обработка гланд с помощью ультразвука. Четвёртый этап — орошение гланд антисептиком.
Этап пятый — смазывание поверхности миндалин антисептическим раствором Люголя. Шестой этап — физиотерапия с помощью лазера — эта процедура снимает отёк и воспаление гланд. Следующий этап — виброакустическое воздействие на гланды, благодаря чему кровоток устремляется непосредственно к миндалинам, и с ним выводятся патогенные вещества. Заключительный этап комплексного лечения — сеанс УФО, оздоравливающий гланды и борющийся с патогенами.
Весь сеанс занимает в районе двадцати минут. Для достижения положительного результата пациенту обычно хватает пяти комплексных процедур.
Лечение тонзиллита в Москве
Лечить хронический тонзиллит в Москве, собственно, как и острую форму заболевания нужно только у оториноларинголога. Главное выбрать правильное медицинское учреждение, где вам будет оказана квалифицированная помощь. Лечить тонзиллит в клинике «Доктора Зайцева» значит доверить своё здоровье профессионалам. Современное оборудование и запатентованные методики лечения позволяют оказать максимально эффективную помощь пациентам. Наши цены остаются одними из лучших в Москве, поскольку наш прайс остался на уровне 2013 года. Записаться в клинику можно по телефонам регистратуры ежедневно с 9 до 21 часа либо через онлайн-форму записи на сайте. Приходите, будем рады вам помочь!
Источник
Может ли тонзиллит вызывать фурункулы
Из статьи вы узнаете сходства и различия ангины с коронавирусной инфекцией, как выглядит горло, дополнительные симптомы и проявления.
Похожа ли ангина на коронавирус?
Паратонзиллит и коронавирусная инфекция похожи только в общих чертах, при условии легкого течения обоих заболеваний. Но и в этом случае клиника разная, даже, если ангина вирусной этиологии. Мазки с миндалин – дадут точный ответ. Но до лабораторной диагностики важно начало и течение болезни. У ангины инкубационный период короткий, у коронавируса – более двух недель.
Первый симптом ангины – боль при глотании, затем температура. Причем, чем серьезнее клинические проявления на миндалинах, тем выше температура. При коронавирусе в горле может быть пожар, а субъективно человек себя чувствует вполне нормально.
Ангина может быть лакунарной, то есть гнойной, COVID-19 – никогда не даст такой симптоматики, это вирус. Зато при Ковиде выражены дыхательные нарушения, сухой кашель, которого во время ангины практически не бывает.
Читайте также: особенности кашля при коронавирусе
Наконец, любое питье во время ангины или еда усиливают болезненность во время глотания, а коронавирус теплое питье вымывает с миндалин, практически нивелируя боль. Добавим и способ лечения. Это своеобразный тест. Ангина отлично лечится антибиотиками, на Ковид антибиотики не действуют.
Как выглядит горло при ангине и коронавирусе
Коронавирусная инфекция проявляется красным горлом, но миндалины практически не увеличены, слизь присутствует в обычном количестве или ее меньше. Позднее появляется пастозность всей носоглотки, отечность горла вызывает заложенность и затруднение дыхания. Налета на слизистых нет.
Ели посмотреть горло у больного ангиной, отчетливо видно увеличенные, рыхлые миндалины, иногда даже лакуны, заполненные гноем. Именно увеличенные миндалины затрудняют глотание и дыхание.
Как отличить ангину от коронавируса?
Основное отличие – разные субъективные ощущения. При ангине болит именно горло, включая глотательные мышцы. Микробы поражают миндалины, выделяя токсины, провоцируя нагноение. Коронавирус действует на органы дыхания, миндалины затрагиваются косвенно, поэтому и ощущения другие – першение в горле, кашель, одышка.
Читайте также: отличие коронавируса от гриппа, таблица
Может ли коронавирусная инфекция протекать как ангина?
Только в самом начале заболевания. Именно на этом этапе можно спутать ангину с коронавирусом, тем более что ни в том, ни в другом случае нет насморка. Но уже после окончания инкубационного периода – это разные пути развития инфекции. Ангина – начинается и заканчивается, когда миндалины приходят в норму. Могут быть токсические осложнения при тяжелом течении инфекции, но они касаются, прежде всего, сердца и сосудов.
Гнойная ангина при коронавирусе
Ангина может возникнуть при заражении коронавирусом из-за ослабления иммунитета. Но эта бактериальная инфекция не может служить доказательством наличия COVID-19 в организме. Это разные инфекции: вирус не дает нагноений, только кокковая флора обладает такой способностью. Таким образом, гнойной ангины при Ковиде не бывает.
Что опаснее
COVID-19, если он не попал в ловушку иммунитета на назальных слизистых, прогрессирует с вовлечением в патологический процесс бронхов и легких. Самое опасное, летальное осложнение – коронавирусная пневмония.
Последнее обновление: 8 октября, 2020
Источник
Источник
Симптомы и лечение абсцесса горла
Статья подготовлена специалистом исключительно в ознакомительных целях. Мы настоятельно призываем вас не заниматься самолечением. При появлении первых симптомов — обращайтесь к врачу. Рекомендуем к прочтению: «Почему нельзя заниматься самолечением?».
Абсцесс горла – это гнойное воспаление заглоточной, паратонзиллярной или окологлоточной клетчатки, с вовлечением в процесс регионарных лимфатических узлов. При промедлении с диагностированием и лечением может привести к асфиксии из-за удушья. Может являться осложнением тонзиллита, фарингита, гнойного отита, следствием травмы гортани. Заболевание фиксируется в каждой возрастной категории, чаще поражая детей раннего и дошкольного возраста.
Содержание:
- Классификация
- Причины возникновения абсцесса горла
- Симптомы абсцесса горла
- Осложнения
- Диагностика
- Лечение абсцесса горла
Классификация
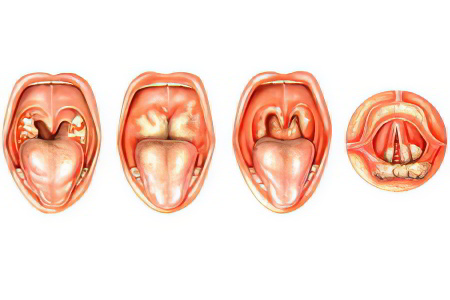
Различают следующие разновидности абсцесса горла:
Паратонзиллярный абсцесс – гнойное воспаление возникает в клетчатке миндалин;
Заглоточный абсцесс – чаще встречается у взрослых, поражает ткань вокруг заглоточного лимфоузла;
Окологлоточный абсцесс – воспаление формируется в окологлоточной части горла.
Классификация по локализации абсцесса:
Передний абсцесс – формируется в верхней части миндалин;
Задний абсцесс – формируется между небной дужкой и миндалинами;
Нижний абсцесс – разновидность сложна для диагностирования и лечения, находится под небной миндалиной;
Боковой абсцесс – протекает тяжело, с осложнениями, формируется сбоку миндалины.
Виды заглоточного абсцесса по месту его локализации:
Эпифарингеальный – формируется выше небной занавески;
Мезофарингеальный – формируется между краем небной занавески и корнем языка;
Гипофарингеальный – формируется ниже корня языка;
Смешанный – занимает 2-3 зоны одновременно.
Причины возникновения абсцесса горла

У детей самой частой причиной развития абсцесса является инфекция, вызванная стрептококком, стафилококком, реже кишечной палочкой. Заболевание практически всегда является вторичным по отношению к спровоцировавшей его патологии. Инфекция попадает в пространство горла по лимфатическим путям, поэтому близлежащие лимфоузлы всегда поражены и воспалены.
Первичные очаги инфекции в детском возрасте:
Гнойный отит;
Мастоидит;
Паротит, протекающий с осложнениями;
Ринит;
Фарингит;
Осложнения острых инфекционных заболеваний (грипп, орви, корь, скарлатина, дифтерия);
Осложнения после проведения операции (аденотомии, тонзиллэктомии).
Быстрому развитию воспалительного процесса способствует пониженный иммунитет, рахит и диатез в анамнезе у ребенка.
У взрослых формирование абсцесса глотки чаще всего происходит по причине травматизации тканей.
Причины появления абсцесс горла у взрослых:
Повреждение горла грубой пищей, костью, инородным предметом;
Травма слизистой горла после гастроскопии, бронхоскопии, эндотрахеального наркоза;
Осложнение после ангины;
Следствие туберкулеза, сифилиса;
Наличие кариеса.
Скорейшему распространению инфекции способствует наличие в анамнезе у взрослого человека ВИЧ-инфекции, сахарного диабета, злокачественной опухоли, соматических заболеваний, любого процесса, снижающего иммунитет. Причины гнойного воспалительного процесса в горле невозможно строго ограничить возрастными категориями. Предрасполагающие факторы из каждой группе могут встретиться в любом возрасте.
Симптомы абсцесса горла

Любая форма абсцесса горла начинается с резкого повышения температуры тела до критических значений – 39-40°C. Лихорадочное состояние сопровождается ухудшением общего состояния.
Симптомы и проявления абсцесса горла:
У детей плаксивость и беспокойство, ухудшение аппетита, беспокойный сон;
У детей грудного возраста – нарушение сосания;
Усиление боли при глотании пищи и слюны;
Нарушение носового дыхания при поражении верхнего отдела глотки;
Гнусавость голоса;
Приступы удушья при локализации абсцесса в средней и нижней части глотки;
Нарушение дыхания в вертикальном положении из-за стекания гноя по стенке гортани, закрывании им просвета трахеи;
Охриплость голоса;
Клокотание у горле во время сна;
Припухлость и болезненность затылочных и верхнешейных затылочных лимфатических узлов;
Отечность шеи в районе нижней челюсти.
Из-за сильной боли больной принимает вынужденное положение, когда его голова повернута в сторону поражения и слегка запрокинута назад.
Осложнения
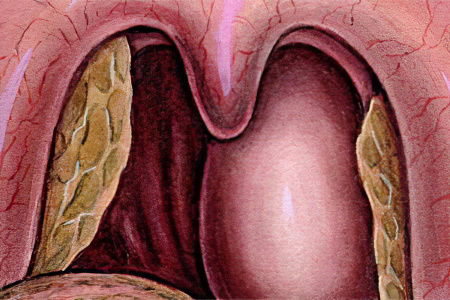
Развитие гнойного воспалительного процесса приводит к появлению тяжелых осложнений:
Бронхопневмония в результате распространения инфекции по верхним дыхательным путям;
Застойная пневмония из-за нарушения дыхания;
Абсцесс мозга,гнойный менингит из-за распространения инфекции в полость черепа по кровеносной системе;
Остановка сердечной деятельности;
Асфиксия (удушье) из-за перекрытия трахеи абсцессом, отека гортани, излития в гортань гнойных масс при самостоятельном вскрытии образования;
Гнойный медиастенит – распространение инфекции в средостение;
Флебит;
Тромбоз яремной вены;
Аррозивное кровотечение из-за гнойного расплавления сосудов;
Сепсис (заражение крови).
Диагностика
Яркая клиническая картина заболевания позволит врачу отоларингологу поставить точный диагноз. При визуальном осмотре пациента он обращает внимание на отечность шеи, вынужденное принятие им фиксированного положения, гипертрофированные лимфатические узлы. Осмотр горла при помощи фарингоскопа выявит инфильтрат в горле, гиперемию тканей, шаровидное образование.
При пальпации врач отмечает болезненность лимфоузлов. Более детальный осмотр может зафиксировать область флюктуации на одной из стенок абсцесса – скопление гноя под напряженной тканью.
Лабораторные исследования:
Общий анализ крови – обнаруживается лейкоцитоз, увеличение СОЭ;
Микроскопическое исследование мазка из зева – выявляет вид возбудителя (стрептококк, стафилококк, кишечная палочка, клебсиелла);
Бактериологическое исследование мазка – определяет чувствительность возбудителя к антибиотикам;
ПЦР-тест на туберкулез, сифилис;
Анализ мокроты на обнаружение микобактерий;
Антикардиолипиновый тест на сифилис.
Инструментальные исследования для поиска причины инфицирования горла:
УЗИ околоносовых пазух;
Отоскопия;
Риноскопия;
Рентген гайморовых пазух;
Рентген шейного отдела позвоночника.
Лечение абсцесса горла

Абсцесс горла лечат исключительно хирургическим путем в условиях стационара. Перед вскрытием гнойника выполняют местное обезболивание препаратами Лидокаин, Прокаин.
Методика проведения операции:
Разрез гнойника скальпелем в месте флюктуации на 2 см или предварительная пункция абсцесса для профилактики затекания гноя в дыхательные пути.
Введение электроотсоса в разрез для отсасывания гноя.
Разведение краев абсцесса щипцами Гартмана или зондом.
Установка дренажа в полость абсцесса.
Контроль в течение 3-4 суток за состоянием дренажа.
При низко расположенном абсцессе гнойник вскрывают снаружи шеи по передне-боковой ее поверхности.
Дыхательную трубку при нарушении дыхания в трахею не устанавливают, то есть больного не интубируют. Вместо этого для облегчения дыхания выполняют разрез в гортанном хряще (крикотомию). Если из-за нарушения дыхания больной страдает из-за гипоксии, проводят оксигенотерапию – установку кислородной маски, подушки, искусственная вентиляция легких.
Если абсцесс горла возник в результате сифилиса или туберкулеза, его не вскрывают, предпочитая пункцию гнойника из-за риска инфицирования окружающих тканей. В абсцесс вводят специфические препараты для лечения сифилиса и туберкулеза, назначается общая терапия этих заболеваний.
Медикаментозная терапия, сопровождающая оперативное лечение и санацию очагов инфекции:
Антибиотики широкого спектра действия (Амоксиклав, Аугментин, Амоксил, Роамицин, Джозамицин, Цефтриаксон) для устранения возбудителя заболевания;
НПВС (Ибупрофен, Нимесулид), жаропонижающие средства (Нурофен, Парацетамол) для снятия воспаления, обезболивания и снижения температуры;
Гипосенсибилизаторы (Лоратадин, Фенспирид, Дезлоратадин, Зиртек, Тавегил) для снижения отечности и профилактики аутоиммунных осложнений;
Антисептики (Мирамистин, Фурозолидон, Хлоргесидин, Гексорал) для местного лечения, полоскания горла;
Поливитамины;
Иммуностимуляторы (Имудон).
При своевременно оказанной медицинской помощи больной выздоравливает. Тяжелые осложнения на современном уровне развития медицины встречаются редко. Для профилактики развития абсцесса горла требуется своевременное лечение очагов инфекции уха, горла, носа, стоматологических процедур. От врача требуется точное соблюдение техники проведения манипуляций на тканях горла – введение зондов, дыхательных трубок, операций по удалению миндалин и опухолей, по извлечению инородных тел.
Автор статьи: Лазарев Олег Владимирович | ЛОР
Образование:
В 2009 году получен диплом по специальности «Лечебное дело», в Петрозаводском государственном университете. После прохождения в интернатуры в Мурманской областной клинической больницы получен диплом по специальности «Оториноларингология» (2010 г.)
Наши авторы
Источник