Краткосрочная диспансеризация при ангине
В связи с возможностью развития у реконвалесцентов после ангины метатонзиллярных осложнений необходимо в течение 1 мес после выписки активное наблюдение за ними участкового терапевта не реже 1 раза в неделю. При этом нужно обращать внимание на самочувствие (наличие общей слабости, быстрой утомляемости, потливости, познабливания или жара в вечернее время, болей или неприятных ощущений в области сердца,сердцебиений, болей в пояснице), состояние ротоглотки и регионарных к миндалинам углочелюстных лимфоузлов, сердечно-сосудистой системы (тахикардия, аритмия, гипотония, изменение тонов сердца).
При выявлении перечисленных симптомов делают контрольные клинические анализы крови и мочи, ЭКГ, а затем консультируют реконвалесцентов у соответствующих специалистов поликлиники — оториноларинголога, кардиолога, нефролога, ревматолога, которые принимают решение о дальнейшем их обследовании и лечении.
Если в течение 1 мес после выписки реконвалесцентов на работу (учебу) никаких нарушений в состоянии их здоровья не отмечается и наступает полная нормализация клинических показателей крови и мочи, а также ЭКГ, дальнейшее наблюдение прекращается.
Таким образом, главными мероприятиями в отношении лечения больных ангиной и профилактики у них метатонзиллярных осложнений являются: своевременная комплексная этиопатогенетическая терапия в соответствии с описанными выше научно обоснованными схемами ее применения, тщательное обследование реконвалесцентов перед выпиской с обязательным клиническим исследованием крови, мочи, ЭКГ в установленные сроки, освобождение переболевших от тяжелых физических нагрузок в течение 5—7 сут после выписки, а также наблюдение за ними в течение 1 мес.
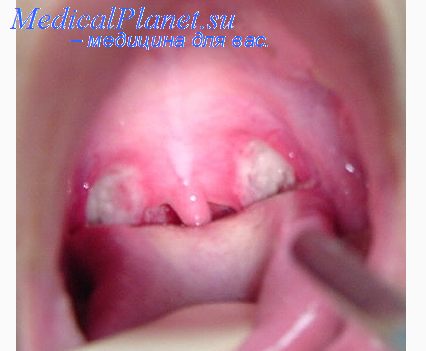
Наибольшего внимания заслуживают реконвалесценты в первую неделю после выписки, особенно те из них, которые госпитализированы позднее 2-х суток болезни, а также заболевшие ангиной в течение 1 мес повторно. Правильно проведенное лечение больных ангиной и дальнейшие контрольные мероприятия в периоде реконвалесценции позволяют предупреждать развитие осложнений.
Проблемой ангины и связанных с нею метатонзиллярных заболеваний занимаются инфекционисты, терапевты, оториноларингологи, педиатры, эпидемиологи и другие специалисты. Это обстоятельство обусловливает существование разных взглядов на вопросы этиологии, эпидемиологии, а соответственно — и профилактики этих болезней Например, отдельные врачи до сих пор придерживаются давно устаревших представлений о том, что ангина — преимущественно эндогенное заболевание.
Решающую роль в его возникновении они отводят переохлаждениям организма, вызывающим снижение резистентности и создающим условия для проявления патогенного действия аутоинфекции. Вместе с тем имеются бесспорные научно обоснованные доказательства, что ангина является инфекционным заболеванием, способным к распространению среди людей, особенно интенсивно среди тех лиц, которые находятся в организованных коллективах. Как известно, эпидемический процесс возникает при наличии источника инфекции, путей передачи ее и восприимчивых субъектов. Соответственно, профилактика каждого инфекционного заболевания, в том числе и ангины, может быть эффективной, если она предусматривает меры в отношении всех звеньев, от которых зависит эпидемическая ситуация.
Главным звеном эпидемического процесса при ангине является источник возбудителей заболевания — стрептококков группы А (следует уточнить, что только стрептококковая ангина имеет тенденцию к эпидемическому распространению). Основным источником стрептококков группы А в коллективах являются больные первичной и повторной стрептококковой ангиной, а также скарлатиной, дополнительный источник — здоровые носители.
Практически все современные способы борьбы с источниками стрептококковой инфекции сводятся к применению этиотропных средств, т. е. эффективное этио-тропное лечение больных первичной и повторной ангиной, а также санация с помощью этиотропных средств здоровых носителей стрептококков являются основными мероприятиями против данного звена эпидемического процесса.
В настоящее время предложен ряд схем этиотропного лечения больных ангиной и скарлатиной. Их обзор приведен в гл. «Лечение». Здесь же следует отметить, что применение для этих целей сульфаниламидов и тетрациклинов малоэффективно. Наиболее быстрое подавление стрептококков в организме достигается при применении биосинтетических и полусинтетических пенициллинов. Из них наиболее выраженным антистрептококковым действием обладает бензилпенициллин, применяемый по 4500 ЕД/кг массы тела через каждые 4 ч, оксациллин по 10 000 мкг/кг и метициллин по 7000 мкг/кг — через 6 ч. Нами установлено, что полное подавление стрептококков в ротоглотке больных ангиной при таком лечении наступает максимально через 27 ч.
Относительно быстрого антистрептококкового эффекта можно достигнуть также и от однократного применения дюрантных препаратов пенициллина — бициллина-3 или бициллина-5 (по 22 000 ЕД на 1 кг массы тела). Исчезновение стрептококков из миндалин больных ангиной в этом случае наблюдается максимально через 33 ч. Однако показатели клинического выздоровления и отдаленные исходы заболевания при лечении больных ангиной дюрантными пенициллинами значительно хуже, чем при применении бензилпенициллина и оксациллина.
Таким образом, наиболее эффективными в отношении стрептококков являются антибиотики пенициллинового ряда — бензилпенициллин, оксациллин, бициллин. Вместе с тем, учитывая относительно низкий клинический эффект дюрантных пенициллинов при ангине, их нецелесообразно применять самостоятельно (без бензилпенициллина) для лечения больных данным заболеванием.
— Читать далее «Вторичная профилактика ангины. Профилактика стрептококковой инфекции.»
Оглавление темы «Профилактика ангины.»:
1. Диспансерное наблюдение при ангине. Профилактика ангины.
2. Вторичная профилактика ангины. Профилактика стрептококковой инфекции.
3. Специфическая профилактика ангины. Неспецифическая профилактика ангины.
Источник
Краткосрочная диспансеризация при ангине
На чтение 11 мин. Обновлено 23 ноября, 2020
Приложение 1. Проведение диспансеризации больных ангиной и лиц, перенесших дифтерию
к приказу департамента здравоохранения
от 25 марта 2008 г. N 173
Проведение диспансеризации больных ангиной и лиц, перенесших дифтерию
Дифтерия: лица, перенесшие дифтерию, после выписки из инфекционного стационара допускаются к работе.
Диспансерное наблюдение проводится после всех форм в течение месяца врачом инфекционистом (в его отсутствие врачом-терапевтом) и включает осмотр 1 раз в две недели; в конце наблюдения — исследование анализа крови, мочи, ЭКГ, по показаниям консультация невролога, кардиолога, терапевта, ЛОР-врача. Снятие с диспансерного учета — при отсутствии признаков осложнений и при нормальных результатах обследования.
При наличии осложнений дальнейшее диспансерное наблюдение осуществляют соответствующие специалисты.
Диспансерное наблюдение помимо вышеперечисленного включает обязательное бакисследование. Сроки диспансерного наблюдения в данном случае определяются сроками санации.
Вопрос допуска в коллектив носителей коринебактерий решается совместно с эпидемиологом.
Ангина: диспансеризация проводится врачом-терапевтом в течение 1 месяца. По окончании срока наблюдения — осмотр, анализ крови и мочи, ЭКГ. Снятие с учета при нормальных показателях.
Откройте актуальную версию документа прямо сейчас или получите полный доступ к системе ГАРАНТ на 3 дня бесплатно!
Если вы являетесь пользователем интернет-версии системы ГАРАНТ, вы можете открыть этот документ прямо сейчас или запросить по Горячей линии в системе.
Источник
ДИСПАНСЕРНОЕ ДИНАМИЧЕСКОЕ НАБЛЮДЕНИЕ БОЛЬНЫХ ОТОРИНОЛАРИНГОЛОГИЧЕСКОГО ПРОФИЛЯ И САНАТОРНО-КУРОРТНОЕ ЛЕЧЕНИЕ
При организации диспансерного динамического наблюдения в части врач должен строго руководствоваться соответствующими приказами и наставлениями по ВС.
Наиболее распространенными заболеваниями уха, горла, носа среди военнослужащих является хронический тонзиллит, острые и хронические риниты, синуиты и отиты.
Первичная профилактика этих заболеваний включает:
— выполнение мер по предупреждению переохлаждения организма; обеспечение личного состава теплой одеждой и обувью, соответсвующими условиям погоды, характеру и длительности занятий; поддержание в спальных и служебных помещениях установленной температуры воздуха, своевременное проветривание помещений; просушивание обмундирования, портянок и обуви; запрещение пения в строю при температуре ниже минус 5 С° и при сырой погоде, особенно когда люди находятся в разгоряченном состоянии (возвращение с занятий, с работы, из бани);
— правильно организованные физическая подготовка и закаливание военнослужащих;
— соблюдение установленных нормативов уровней звукового давления и вибрации при организации различных работ, а также применение средств индивидуальной противошумной защиты (противошумы-заглушки, «беруши», шлемы и т. д.);
— соблюдение мер профилактики случаев баротравмы уха и околоносовых пазух у летного состава, подводников и водолазов (выявление воспалительных процессов ВДП, определение проходимости слуховых труб при допуске к полетам и к работе); выполнение режимов компрессии, декомпрессии, правил барокамерной тренировки при водолазных и кессонных работах;
— пропаганду гигиенических знаний по вопросам профилактики болезней ЛОР органов.
Вторичная профилактика включает проведение диспансерного динамического наблюдения за лицами, имеющими аденоиды, хронические болезни околоносовых пазух, хронический тонзиллит, хронический ларингит, хронический отит, в целях проведения плановых лечебно-профилактических мероприятий.
Методика диспансерного динамического наблюдения при основных заболеваниях офицеров, генералов, адмиралов, прапорщиков, мичманов, военнослужащих сверхсрочной службы, слушателей и курсантов военно-учебных заведений, военнослужащих — женщин.
1.Состояние после перенесенной ангины:
а) частота обязательных контрольных обследований врачом части (поликлиники): еженедельно;
б) длительность наблюдения: в течении месяца;
в) периодичность консультаций специалистов: терапевт, отоларинголог — 1 раз в год;
г) перечень и периодичность лабораторных, рентгенологических и других специальных исследований (все исследования и выполняются в максимально возможном объеме): при осмотре с целью выявления метатонзиллярных заболеваний — клинический анализ крови, общий анализ мочи, измерение температуры, ЭКГ; при выявлении субфебрилитета, тахикардии, нарушений сердечного ритма и проводимости, при наличии патологического осадка в моче, изменений в периферической крови — консультация терапевта и стационарное лечение;
д) основные лечебно-профилактические мероприятия: активное выявление и своевременная изоляция всех больных ангиной, а также проведение других противоэпидемических мероприятий, перенесшие ангину при отсутствии осложнений освобождаются от тяжелой физической работы и наружных нарядов на 7 дней, от спортивных соревнований — на 1 месяц; при выявлении хронического тонзиллита — санация;
е) клинические критерии эффективности диспансеризации в течение календарного года:
выздоровление — отсутствие осложнений в течении года;
ухудшение — развитие осложнений.
2. Хронический тонзиллит, фарингит, синуит и другие очаговые инфекции (угрожаемые по ревматизму, диффузному гломерулонефриту и др. заболеваниям):
а) частота обязательных контрольных обследований врачом части (поликлиники) — 1 раз в 6 месяцев;
б) длительность наблюдения — в течение 2 лет после санации очагов инфекции, при стойко нормальной температуре тела нормальных объективных и других показателях;
в) периодичность консультаций специалистов: терапевт, отоларинголог, стоматолог — ежегодно;
г) перечень и периодичность лабораторных, рентгенологических и других специальных исследований (все исследования выполняются в максимально возможном объеме) — клинический анализ крови, общий анализ мочи 2 раза в год; С-реактивный белок, ДФА-проба, ЭКГ — 1 раз в год; по показаниям — бактериологическое исследование мазка из зева и с миндалин, определение чувствительности микрофлоры к антибиотикам, АСЛ и другие иммунологические исследования; при обострениях болезни — общий анализ крови и мочи, ЭКГ, рентгенография придаточных пазух носа;
д) основные лечебно-профилактические мероприятия:
1) санация очагов хронической инфекции;
2) общеукрепляющая терапия, плановое закаливание организма;
3) в период возникновения обострения хронического тонзиллита, ангин, синуита, повторных ОРЗ, гриппа назначается на 7-10 дней лечение антибиотиками и противоревматическими препаратами с целью профилактики метаинфекционных заболеваний (ревматизма, нефрита и др.);
4) сезонная бициллино-медикаментозная профилактика, если радикальная санация невозможна;
5) физиотерапия (УФ-облучение, ультразвук и др.);
6) организованный отдых, санаторно-курортное лечение;
е) клинические критерии эффективности диспансеризации в течение календарного года:
выздоровление — отсутствие в течении 2 лет после санации очагов инфекции жалоб при стойко нормальной температуре тела, нормальных объективных показателях;
без изменений — при наличии очага инфекции субъективные и объективные показатели прежние;
ухудшение — развитие ревматизма, возникновение осложнений со стороны сердца и почек.
3. Хронический гнойный средний отит. Состояние после радикальной операции уха:
а) частота обязательных контрольных обследований врачом части (поликлиники) — 1 раз в 6 месяцев;
б) длительность наблюдения — в течении года при отсутствии рецидива и осложнений после радикальной операции;
в) периодичность консультаций специалистов — отоларинголог 1 раз в месяц; окулист и невропатолог — по показаниям;
г) перечень и периодичность лабораторных, рентгенологических и других специальных исследований (все исследования выполняются в максимально возможном объеме): клинический анализ крови, общий анализ мочи — 2 раза в год; рентгенография височной кости, исследование отделяемого из уха на микрофлору и определение ее чувствительности к антибиотикам, проведение тональной аудиометрии — по показаниям;
д) основные лечебно-профилактические мероприятия:
1) промывание уха дезрастворами, вливание лечебных растворов в ухо;
2) санация верхних дыхательных путей;
3) удаление грануляций, полипов;
5) оперативное лечение — по показаниям;
е) клинические критерии эффективности диспансеризации в течение календарного года: выздоровление — полное и стойкое отсутствие воспалительного процесса (закрытие перфорации, рубцевание, эпидермизация, прекращение выделений из среднего уха) в течение года; улучшение — отсутствие выделений в наружном слуховом проходе, болей в ухе и околоушной области; без изменений — жалобы и объективные данные прежние; ухудшение — наличие постоянных гнойных выделений в наружном слуховом проходе, боль в ухе, головная боль, головокружение.
4. Прогрессирующее, длительное понижение слуха (кохлеарный неврит, отосклероз, адгезивный средний отит, состояние после стапедопластики):
а) частота обязательных контрольных обследований врачом части (поликлиники) — 1 раз в 6 месяцев;
б) длительность наблюдения — постоянно;
в) периодичность консультаций специалистов:
отоларинголог — 1 раз в 6 месяцев; окулист, невропатолог — по показаниям;
г) перечень и периодичность лабораторных, рентгенологических и других специальных исследований (все исследования выполняются в максимально возможном объеме): клинический анализ крови, общий анализ мочи — 1 раз в год; рентгенография височной кости, исследование вестибулярной функции — по показаниям;
д) основные лечебно-профилактические мероприятия:
1) запрещение курения, употребления алкоголя и приема ототоксических медикаментов;
2) избегать пребывания в шумной обстановке; при необходимости работы в шумной обстановке применять защитные средства (противошумные антифоны);
3) лечение, в том числе оперативное — по рекомендации специалистов;
е) клинические критерии эффективности диспансеризации в течение календарного года: улучшение — уменьшение ушных шумов, урежение приступов головокружения, уменьшение числа дней нетрудоспособности; ухудшение — понижение слуха, увеличение интенсивности шумов, головокружений и числа дней нетрудоспособности.
5. Состояние после тонзиллэктомии:
а) частота обязательных контрольных обследований врачом части (поликлиники) — 1 раз в 2 месяца;
б) длительность наблюдения — 6 месяцев после тонзиллэктомии при отсутствии рецидивов и осложнений;
в) периодичность консультаций специалистов: отоларинголог — 1 раз в 3 месяца; терапевт — 1 раз в 6 месяцев;
г) перечень и периодичность лабораторных, рентгенологических и других специальных исследований (все исследования выполняются в максимально возможном объеме): клинический анализ крови, общий анализ мочи, ЭКГ — 1 раз в 2 месяца, биохимические исследования крови — по показаниям;
д) основные лечебно-профилактические мероприятия:
1) избегать переохлаждений;
2) медикаментозная терапия — по показаниям;
е) клинические критерии эффективности диспансеризации в течении календарного года: выздоровление — отсутствие рецидивов в течение 6 месяцев; ухудшение — развитие рецидивов и осложнений.
6.Хронические аллергические риносинуиты:
а) частота обязательных контрольных обследований врачом части (поликлиники) — 1 раз в 6 месяцев;
б) длительность наблюдения — постоянно;
в) периодичность консультаций специалистов: отоларинголог -1 раз в 6 месяцев, аллерголог — по показаниям;
г) перечень и периодичность лабораторных, рентгенологических и других специальных исследований (все исследования выполняются в максимально возможном объеме): клинический анализ крови, общий анализ мочи — 1 раз в год; рентгенография придаточных пазух носа, диагностическая пункция, специфические аллергические пробы — по показаниям;
д) основные лечебно-профилактические мероприятия:
1) предупреждение переохлаждений;
2) исключение воздействия специфического аллергена;
3) медикоментозная терапия — по показаниям;
е) клинические критерии эффективности диспансеризации в течение календарного года — улучшение носового дыхания, уменьшение количества обострений; без изменений — субъективные и объективные данные прежние; ухудшение — учащение обострений, ухудшение носового дыхания, появление полипов.
7. Гиперкератозы, пахидермии ЛОР органов, полипы носа, инфильтраты в глотке и гортани, хронический гиперпластический ларингит:
а) частота обязательных контрольных обследований врачом части (поликлиники) — 1 раз в 6 месяцев;
б) длительность наблюдения — в течение 5 лет при отсутствии рецидива после оперативного лечения;
в) периодичность консультаций специалистов: отоларинголог — 1 раз в 6 месяцев; стоматолог, хирург, онколог — по показаниям;
г) перечень и периодичность лабораторных, рентгенологических и других специальных исследований (все исследования выполняются в максимально возможном объеме): клинический анализ крови, общий анализ мочи — 1 раз в 6 месяцев; рентгенография, томография, электронная стробоскопия, микроларингоскопия — по показаниям;
д) основные лечебно-профилактические мероприятия:
1) запрещение курения и приема алкоголя;
2) сокращение голосовой нагрузки;
3)медикаментозное и оперативное лечение — по показаниям;
е) клинические критерии эффективности диспансеризации в течении календарного года: улучшение — урежение обострений, восстановление звучности голоса; ухудшение — учащение обострений, затруднение носового дыхания, снижение слуха, появление признаков малигнизации.
Санаторно-курортное лечение заболеваний уха, горла, носа является одним из звеньев всесторонних лечебно-профилактических мероприятий, как и лечение других соматических заболеваний — продолжение предшествующего лечения в части, поликлинике, госпитале.
Для обеспечения преемственности и максимальной эффективности санаторного лечения больному выдается медицинская книжка с данными предварительного клинического обследования и лечения. Следует отметить, что специализированных санаторно-курортных учреждений МО РФ для лечения ЛОР заболеваний нет. Подавляющее большинство отоларингологических заболеваний могут лечиться в общетерапевтических санаториях, преимущественно климатического профиля (целесообразнее в летнее время). К ним относятся санатории в различных климатических поясах:» Волга» — на берегу Волги (г. Самара), «Океанский»- на берегу Амурского залива (г. Владивосток), Сочинские (им. Фабрициуса, им. К. Ворошилова),» Паратунка» (г. Петропавловск-Камчатский), Чебаркульский (г. Челябинск), «Чемитоквадже» (г. Сочи) и др. Пребывание на берегу моря способствует усилению секреции слизистой оболочки дыхательных путей. Климат лесов средней полосы России отличается чистотой воздуха с большой плотностью кислорода, аэроионов, ароматических веществ, фитонцидов. Теплый сухой степной климат также обладает целебным свойством: интенсивная солнечная инсоляция, низкая влажность, чистота воздуха, рост целебных цветов и трав.
Практически в каждом военном санатории могут лечиться больные с хроническими фарингитами и ларингитами (субатрофические, атрофические и гипертрофические), хроническими тонзиллитами (компенсированные и декомпенсированные), хроническими ринитами (вазомоторные, аллергические, атрофические), хроническими синуитами, хроническими средними отитами (катаральные, адгезивные), нейросенсорной тугоухостью, отосклерозом (включая состояние после слухоулучшающей операции). Противопоказанием к направлению в санатории МО среди ЛОР заболеваний являются все болезни уха, горла и носа в стадии обострения, осложненные гнойными процессами, хронические гнойные эпитимпаниты, а также общие противопоказания, исключающие направление больных в санатории.
Основными лечебно-оздоровительными мероприятиями в реабилитации ЛОР органов в санаториях являются:
1.Климатотерапия (аэротерапия, гелиотерапия — солнечное обличение, талассотерапия — морские купания). Лечебный эффект: микоцидный, бактерицидный, секреторный, нейро-регуляторный, актопротекторный, седативный, бронходренирующий, метаболический, репаративно-регенеративный.
2.Бальнеотерапия. Минеральные ванны (хлоридные, иодобромные, углекислые, сероводородные, радоновые). Лечебный эффект: анальгетический, сосудорасширяющий, метаболический, иммуностимулирующий, противовоспалительный, секреторный, коагулокоррегирующий, дезинтоксикационный. Минеральные питьевые воды (гидрокарбонатные, гидрокарбонатно-сульфатные, сульфатные, гидрокарбонатно-хлоридные, сульфатно-хлоридные, хлоридные, слобоминерализованные железистые воды). Лечебный эффект: антиспастический, кислоторегулирующий, секретостимулирующий, противовоспалительный, метаболический, моторнокоррегирующий, бронходренирующий. При заболевании верхних дыхательных путей — ларингит, трахеит, бронхит, фарингит — максимально эффективны гидрокарбонатно-сульфатные воды.
3.Пелиодотерапия (грязелечение — сульфидные грязи, сапропелевые, торфяные, сопочные, гидротермальные). Лечебный эффект: противовоспалительный, противоотечный, репаративно-регенераторный, метаболический, трофический, иммуномодулирующий, бактерицидный, биостимулирующий, коагулирующий, кератолитический.
Кроме указанных лечебно-оздоровительных мероприятий в санаториях МО, как правило, развертываются широко оснащенные физиотерапевтические отделения (кабинеты). Методы физиотерапевтического лечения ЛОР органов могут включать: электролечение (гальванический ток, лекарственный электрофорез, постоянные, импульсные, низко и высокочастотные токи, переменное и постоянное магнитное поле, фонотерапия), светолечение (инфракрасное и ультрафиолетовое излучение), ультразвуковую терапию, лечебный массаж, гидроионотерапию, аэрозольтерапию, теплолечение, баротерапию и т.д.
Источник
Источник