Катаральная ангина
Содержание статьи
Катаральная ангина — клиническая форма острого тонзиллита, вызванная бактериальной или вирусной инфекцией верхних дыхательных путей и характеризующаяся локальным воспалением лимфоидных тканей миндалин. Основные симптомы — першение в глотке и умеренная боль при глотании, субфебрильная температура, чувство слабости, разбитости, снижение работоспособности. При фарингоскопии выявляются гиперемированные и отечные миндалины, а также небные дужки. Регионарные лимфоузлы нередко увеличены и болезненны при пальпации, в анализе крови может быть небольшой лейкоцитоз и увеличение СОЭ. Лечение — исключение физических нагрузок, антибиотикотерапия, полоскания горла, физиотерапия.
Общие сведения
Катаральная ангина является наиболее легкой формой первичного воспалительного процесса с поражением лимфоидного кольца глотки. При благоприятном течении заболевания изменения останавливаются на катаральной стадии, и выздоровление наступает через 5-7 дней. При снижении иммунитета и несвоевременном начале антибиотикотерапии развивается гнойное воспаление с поражением фолликулов или лакун. Следует отличать первичную ангину, проявляющуюся катаральными изменениями, и вторичную патологию при острых инфекциях (кори, скарлатине, герпесе, мононуклеозе и т. д.). Вспышки заболевания отмечаются в осенне-зимний период, чаще у детей и у лиц до 30-40 лет.
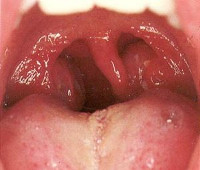
Катаральная ангина
Причины катаральной ангины
Главный причинный фактор, вызывающий развитие патологических изменений в миндалинах, — бактериальная или вирусная инфекция.
- Бактериальные возбудители. Чаще представлены бета-гемолитическим стрептококком группы A и другими видами стрептококков, стафилококками, реже — палочкой инфлюэнцы, моракселлой катаралис, менингококками и пневмококками.
- Вирусная инфекция. У детей до пяти лет в эпидемический период преобладают аденовирусы и энтеровирусы. У подростков и взрослых ангина может развиваться при проникновении вирусов гриппа и парагриппа, герпесвирусов.
Основной путь передачи инфекции — воздушно-капельный, хотя заражение может произойти и бытовым путем при пользовании предметами, на которых находятся возбудители инфекции. Острый тонзиллит чаще развивается на фоне снижения иммунной защиты, переохлаждения, хронических заболеваний носоглотки.
Симптомы катаральной ангины
Характерным является острое начало болезни с преобладанием местных проявлений: сухости и першения в глотке, неприятных ощущений при глотании. Беспокоит чувство слабости, вялости, отмечается повышение температуры до 37-38°C. При осмотре глотки выявляется изолированное покраснение миндалин при отсутствии гнойного содержимого. При прощупывании углочелюстных лимфатических узлов отмечается их увеличение и болезненность.
Своевременное выявление катаральной ангины позволяет приступить к этиотропной терапии в самом начале болезни и предотвратить переход в следующие клинические формы: фолликулярную и лакунарную. При благоприятном течении симптоматика проходит в течение 3-5 суток. Позднее обращение к врачу и отказ от лечения нередко приводит к развитию осложнений. Это и формирование хронического тонзиллита, и поражение отдаленных органов с развитием миокардита и эндокардита, полиартрита, гломерулонефрита.
Диагностика
Клиническая картина катаральной ангины сходна с множеством других болезней горла, инфекционных заболеваний, поэтому требует проведения тщательной диагностики с участием врачей-специалистов различного профиля: педиатра и терапевта, отоларинголога и инфекциониста.
- Физикальный осмотр. При фарингоскопии можно обнаружить наличие разлитой гиперемии небных миндалин и краев дужек, их отечность и увеличение в размерах. При этом гнойное содержимое в лакунах и на поверхности отсутствует, не отмечается сопутствующих признаков воспаления задней стенки глотки. В части случаев можно обнаружить гипертрофию и болезненность регионарных лимфоузлов.
- Лабораторные исследования. Для выявления этиологического агента назначаются бактериологические или вирусологические анализы мазка из зева. Активность воспаления определяется при проведении общеклинического анализа крови (повышение СОЭ и количества лейкоцитов), признаки поражения почек — наличием изменений в анализе мочи (появление белка и эритроцитов, увеличение числа лейкоцитов). Развитие ревмокардита и полиартрита можно обнаружить при анализе биохимических показателей крови (повышение СРБ, РФ, АСЛ-О).
Дифференциальная диагностика проводится с другими заболеваниями горла и носа (ринофарингитом, синуситом, аденоидами), острыми респираторными инфекциями и гриппом, вторичными поражениями миндалин при дифтерии, скарлатине, мононуклеозе. При этом симптом тонзиллита является лишь одним из проявлений инфекции, наряду с которыми имеются признаки поражения носовых путей и стенки глотки, бронхов и легких, пищеварительного тракта и кожных покровов, системы крови.
Лечение катаральной ангины
Основная цель лечения — ликвидация возбудителя инфекции, скорейшее устранение активности воспаления, предупреждение осложнений. При бактериальной этиологии назначаются антибиотики пенициллинового ряда, макролиды или цефалоспорины, при вирусных ангинах — противовирусные средства. Показано назначение медикаментов с противовоспалительным, антиаллергическим и общеукрепляющим действием, витаминов. Широкое распространение получило местное лечение с использованием антисептиков для полоскания горла, а также симптоматических средств в виде аэрозолей и таблеток для рассасывания, устраняющих или уменьшающих неприятные симптомы.
Лечение тонзиллита с катаральными изменениями обычно проводится в домашних условиях при соблюдении постельного режима в первые дни болезни и максимальном ограничении физических нагрузок. Средняя продолжительность заболевания — 4-6 суток. Присоединение осложнений требует продолжения лечения в отделении отоларингологии с включением глюкокортикостероидных гормонов, медикаментов, поддерживающих функцию сердца, дыхания, почек, центральной нервной системы. При развитии гнойно-воспалительных процессов в окружающей клетчатке показано хирургическое вмешательство с вскрытием паратонзиллярного абсцесса.
Катаральная ангина — лечение в Москве
Источник
4. Диф.Диагностика катаральной ангины и острого фарингита.
Клинические признаки | Катаральная ангина | Острый фарингит |
Температура тела | Обычно незначительно повышена | Нормальная |
Субъективные ощущения | Боль при глотании | Першение, щекотание, сухость в горле |
Фарингоскопия | Гиперемия и инфильтрация небных миндалин | Гиперемия миндалин, мягкого неба, задней стенки глотки |
Реакция со стороны лимфоузлов | Небольшая припухлость, болезненность | Отсутствуют |
Сопутствующие явления | Отсутствуют | Хрипота |
Дополнительно | ||
Изменения периферической крови | Умеренный лейкоцитоз, ускоренная СОЭ | Без изменений |
5. Инородные тела носовой полости.
Чаще в детском возрасте. Могут попадать в нос через хоаны при рвоте и через наружную поверхность носа при травмах. Вследствие неправильного развития в носовой полости может оказаться зуб (резец или клык).
Клиническая картина. Постоянное раздражение вызывает хроническое гнойное воспаление слизистой оболочки носа; нередко рост грануляций вокруг инородного тела, выделение гноя, который временами становится кровянистым и зловонным.
Диагностика часто затруднена тем, что забыта причина заболевания. При риноскопии нередко не удается рассмотреть инородное тело, так как оно покрыто грануляциями. Во всех случаях сужения и закупорки — анемизировать слизистую и ощупывать ее пуговчатым зондом. Рентгенография носа в прямой и профильной проекциях может выявить контрастное инородное тело.
Лечение. Удаление инородного тела ( высмаркиванием , под местной аппликационной анестезией 10 % раствором лидокаина- округлые инородные тела следует извлекать крючком, плоские и матерчатые — удалять пинцетом). Крупные ринолиты иногда не удается извлечь целиком. Их нужно раздробить. У легковозбудимых и маленьких детей нередко для удаления инородного тела из носа целесообразно прибегнуть к кратковременному наркозу.
6. Гематома и абсцесс перегородки носа.
Гематома носовой перегородки — это ограниченное скопление жидкой или свернувшейся крови между надхрящницей (надкостницей) и хрящом (костью) или между надхрящницей (надкостницей) и слизистой оболочкой вследствие закрытых повреждений носа с нарушением целостности его сосудов.
Абсцесс носовой перегородки — это полость, заполненная гноем и отграниченная от окружающих тканей и органов пиогенной мембраной, находящаяся между надхрящницей (надкостницей) и хрящом (костью) или между надхрящницей (надкостницей) и слизистой оболочкой, возникающая вследствие нагноения гематомы носовой перегородки или хондроперихондрита при инфекционных заболеваниях (рожа, фурункул носа), кариесе зубов, сахарном диабете и др.
Этиология гематомы и абсцесса носовой перегородки
Непосредственная причина гематомы — это травма носовой перегородки (при ушибах, переломах наружного носа, хирургических вмешательствах на перегородке носа), вызывающая повреждение сосудов надхрящницы и кровоизлияние.Излившаяся кровь отслаивает надхрящницу и слизистую оболочку, как правило, с обеих сторон перегородки. Предрасполагающие факторы — нарушения свертывающей системы крови, острые инфекционные заболевания верхних дыхательных путей. В этих случаях гематома носовой перегородки может возникать даже при незначительной травме носа.
При инфицировании своевременно не опорожненной гематомы формируется абсцесс перегородки носа. Характерная микрофлора в таких случаях — стафилококки (Staphylococcus aureus, epidermidis, saprophytics), а также В-гемолитический стрептококк группы А.
Клиника гематомы и абсцесса носовой перегородки
Самый распространенный симптом гематомы носовой перегородки — затруднение носового дыхания, развивающееся вскоре после травмы носа. Присоединение жалоб на головную боль, недомогание, повышение температуры тела свидетельствует о формировании абсцесса.
Анализируя клинические проявления абсцесса носовой перегородки, следует иметь в виду значительную вероятность вовлечения в процесс четырехугольного хряща, быстрого развития хондроперихондрита с формированием перфорации носовой перегородки, деформации (западения) спинки носа. Кроме того, необходимо учитывать риск развития тяжелых септических осложнений. В значительной степени он связан с особенностями оттока венозной крови из этой анатомической зоны, который осуществляется через переднюю лицевую и глазничную вены в кавернозый синус.
Диагностика гематомы и абсцесса носовой перегородки
Физикальное обследование
При передней риноскопии определяют утолщение перегородки носа с одной или обеих сторон красновато-синюшного цвета. Носовая полость в этих случаях плохо доступна или вообще недоступна для осмотра. В некоторых случаях подушкообразные выпячивания можно увидеть, уже приподняв кончик носа. В случае двусторонней локализации гематомы перегородка приобретает Ф-образную форму.
Лабораторные исследования
При исследовании периферической крови у больных с абсцессом носовой перегородки обнаруживают нейтрофильный лейкоцитоз и увеличение СОЭ.
Инструментальные исследования
В отдельных ситуациях для того, чтобы распознать гематому (абсцесс), необходимо удалить из носовой полости с помощью электроотсасывателя экссудат, кровь, прибегнуть к пальпации выпячивания пуговчатым зондом или ватничком. При гематоме носовой перегородки определяют флюктуацию. Достоверным признаком считают обнаружение крови при пункции припухлости и аспирации ее содержимого; при нагноении гематомы получают гнойный экссудат.
Лечение гематомы и абсцесса носовой перегородки
Медикаментозное лечение
При абсцессе носовой перегородки вскрытие и дренирование гнойной полости дополняют системной антибиотикотерапией. Препараты выбора в этих случаях — цефалексин, оксациллин; альтернативные — цефазолин, амоксициллин + клавулановая кислота, ванкомицин, линезолид.
Хирургическое лечение
Ранне пунктирование, лучше широкое вскрытие области гематомы. Необходимо плотно тампонировать обе половины носа, чтобы прижать отслоенные части слиз.оболочки и надхрящницы к хрящу. Гематому носовой перегородки опорожняют под местной или общей анестезией, надсекая скальпелем слизистую оболочку. После эвакуации жидкой крови и сгустков в образовавшуюся полость вводят дренаж (полоску перчаточной резины), а в обе половины носовой полости — тампоны, которые оставляют на 24-48 ч в зависимости от конкретной клинической ситуации.
При небольшой односторонней гематоме производят пункцию и затем тампонируют соответствующую половину носа. При двустороннем абсцессе вскрытие проводят с обеих сторон, но не в симметричных участках.
Если гематома (абсцесс) сочетается с посттравматической деформацией четырехугольного хряща и(или) костных отделов перегородки носа, показано вскрытие и дренирование гематомы (абсцесса) с одновременной реконструкцией носовой перегородки в остром периоде.
Дальнейшее ведение
При неосложненном течении заболевания при гематоме носовой перегородки примерные сроки нетрудоспособности составляют 5-7, при абсцессе — 7-10 дней. При развитии септических осложнений сроки госпитализации могут достигать 20 дней и более.
Прогноз гематомы и абсцесса носовой перегородки
Прогноз при своевременном вскрытии гематомы носовой перегородки и эвакуации содержимого благоприятен; при присоединении вторичной инфекции и формировании абсцесса возможно расплавление четырехугольного хряща с формированием стойкой деформации наружного носа (западение спинки носа).
При распространении гнойно-воспалительного процесса, возникновении септических осложнений, наличии сопутствующих заболеваний прогноз зависит от тяжести состояния, своевременности и адекватности лечебных мероприятий, от степени компенсации сопутствующей патологии.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
06.02.201535.26 Mб19Obektno-orientirovannoe_programmirovanie_v_C.pdf
- #
- #
- #
- #
Источник
ГЛАВА 25 АНГИНЫ
Ангина (от лат. angere — сжимать, сдавливать) — общее инфекционное заболевание с местными проявлениями в виде острого воспаления одного или нескольких компонентов лимфаденоидного глоточного кольца, чаще всего нёбных миндалин. Термин «ангина» известен со времён античной медицины, до настоящего времени с ним связывают многие патологические изменения ротоглотки, имеющие общие симптомы, но различающиеся по этиологии и течению.
Классификация
Общепринято деление ангин на три типа.
• Первичные ангины (обычные, простые, банальные) — острые воспалительные заболевания с клиническими признаками поражения только лимфаденоидного кольца глотки.
• Вторичные (симптоматические) ангины.
— Поражение миндалин при острых инфекционных заболеваниях (скарлатине, дифтерии, инфекционном мононуклеозе и т.д.).
— Поражение миндалин при заболеваниях системы крови (агранулоцитозе, алиментарно-токсической алейкии, лейкозе).
• Специфические ангины — этиологическим фактором выступает специфическая инфекция (например, ангина СимановскогоПлаута-Венсана, грибковая ангина).
ПЕРВИЧНЫЕ АНГИНЫ Этиология
Чаще всего (в 85% случаев) первичные ангины вызывает β-гемолитический стрептококк группы A, реже — золотистый стафилококк, пневмококк или смешанная микрофлора.
Эпидемиология
Первичная ангина — одно из наиболее распространённых заболеваний верхних дыхательных путей, по частоте уступает только ОРВИ. Заболеваемость имеет выраженный сезонный характер (весна, осень).
Болеют преимущественно дети и лица молодого возраста (до 35 лет). Источник инфекции — больные ангиной, а также носители стрептококков, выделяющие во внешнюю среду большое количество возбудителей при разговоре и кашле. Основной путь инфицирования — воздушно-капельный, также возможно заражение контактно-бытовым и алиментарным путями. Восприимчивость к стрептококкам высокая, особенно у детей. Меньшее значение имеет эндогенное инфицирование (при наличии в полости рта и глотки очагов хронической инфекции, например, кариеса зубов, заболеваний дёсен и т.д.).
Патогенез
Входные ворота инфекции — лимфоидная ткань ротоглотки, где формируется первичный очаг воспаления. Предрасполагают к разви- тию ангины общее и местное переохлаждение, запылённая или загазованная атмосфера, повышенная сухость воздуха, нарушение носового дыхания, гиповитаминозы, снижение иммунитета и т.д. Чаще всего ангина развивается после перенесённого ОРВИ. Возбудители ОРВИ снижают защитные функции эпителиального покрова и способствуют инвазии стрептококков. Фиксация β-гемолитического стрептококка на поверхности миндалин и других скоплений лимфоидной ткани обусловлена сродством ряда антигенных структур микроба, в частности липотейхоевой кислоты, к эпителию лимфоидного аппарата ротоглотки. М-протеин стрептококков снижает фагоцитарную активность лейкоцитов на месте входных ворот и тем самым способствует повышению восприимчивости ребёнка к этому заболеванию. Патогенное действие стрептококков не ограничивается лишь местным повреждением, приводящим к развитию ангины. Продукты жизнедеятельности стрептококков (в первую очередь токсины), попадая в кровь, вызывают нарушения терморегуляции, токсическое поражение нервной и сердечно-сосудистой систем, а также могут запускать иммунопатологические процессы, приводящие к развитию метатонзиллярных заболеваний (ревматизма, гломерулонефрита). Особенно велик риск развития метатонзиллярных заболеваний при часто рецидивирующей стрептококковой ангине.
Классификация
В зависимости от характера и глубины поражения миндалин выделяют катаральную, фолликулярную, лакунарную и некротическую ангины. По степени тяжести выделяют лёгкую, среднетяжёлую и тяжёлую формы заболевания. Тяжесть ангины определяют с учётом выраженности общих и местных изменений, причём решающее значение имеют общие проявления.
Как правило, клиническая картина соответствует данным фарингоскопии, однако абсолютного соответствия между морфологическими формами заболевания и формами по степени тяжести нет. Наиболее легко протекает катаральная ангина, наиболее тяжело — некротическая.
Клиническая картина
Продолжительность инкубационного периода составляет от 10-12 ч до 2-3 сут. Заболевание начинается остро. Повышается температура тела, возникает озноб, появляются боли при глотании. Увеличиваются и становятся болезненными регионарные лимфатические узлы. Выраженность лихорадки, интоксикации и фарингоскопическая картина зависят от формы заболевания.
• Катаральная ангина. Характерно преимущественно поверхностное поражение миндалин. Признаки интоксикации выражены умеренно. Температура тела субфебрильная. Изменения крови отсутствуют или незначительны. При фарингоскопии обнаруживают яркую разлитую гиперемию, захватывающую мягкое и твёрдое нёбо, заднюю стенку глотки. Реже гиперемия ограничивается миндалинами и нёбными дужками. Миндалины увеличиваются преимущественно за счёт инфильтрации и отёчности. Заболевание продолжается 1-2 дня, после чего воспалительные явления в глотке стихают, или развивается другая форма ангины (лакунарная или фолликулярная).
• Лакунарная и фолликулярная ангины протекают с более выраженной симптоматикой. Температура тела повышается до 39-40 ?C. Выражены явления интоксикации (общая слабость, головная боль, боли в сердце, суставах и мышцах). В общем анализе крови выявляют лейкоцитоз с нейтрофильным сдвигом влево, увеличение СОЭ до 40-50 мм/ч. В моче иногда обнаруживают следы белка, эритроциты.
— Лакунарная ангина характеризуется поражением миндалин в области лакун с распространением гнойного налёта на свободную поверхность нёбных миндалин. При фарингоскопии обнаруживают выраженную гиперемию, отёк и инфильтрацию миндалин, расширение лакун. Желтовато-белое фибринозно-гнойное содержимое лакун образует на поверхности миндалин рыхлый налёт в виде мелких очагов или плёнки. Налёт не выходит за пределы миндалин, легко удаляется, не оставляя кровоточащего дефекта.
— Фолликулярная ангина характеризуется преимущественным поражением фолликулярного аппарата миндалин. Фаринго- скопическая картина: миндалины гипертрофированы, резко отёчны, сквозь эпителиальный покров просвечивают нагноившиеся фолликулы в виде беловато-желтоватых образований величиной с булавочную головку (картина «звёздного неба»).
Нагноившиеся фолликулы вскрываются, образуя гнойный налёт, не распространяющийся за пределы миндалин.
• Некротическая ангина. Характерны более выраженные общие и местные проявления, чем при вышеперечисленных формах (выраженная стойкая лихорадка, повторная рвота, спутанность сознания и т.д.). При исследовании крови обнаруживают выраженный лейкоцитоз, нейтрофилёз, резкий сдвиг лейкоцитарной формулы влево, значительное увеличение СОЭ. Фарингоскопическая картина: поражённые участки ткани миндалин покрыты уходящим вглубь слизистой оболочки налётом с неровной, изрытой, тусклой поверхностью зеленовато-жёлтого или серого цвета. Часто поражённые участки пропитываются фибрином и становятся плотными; при их удалении остаётся кровоточащая поверхность. После отторжения некротизированных участков образуется глубокий дефект ткани размером 1-2 см в поперечнике, часто неправильной формы, с неровным бугристым дном. Некрозы могут распространяться за пределы миндалин на дужки, язычок, заднюю стенку глотки. Осложнения. Выделяют ранние и поздние осложнения ангины.
• Ранние осложнения возникают во время болезни и обычно обусловлены распространением воспаления на близлежащие органы и ткани (перитонзиллит, паратонзиллярный абсцесс, гнойный лимфаденит регионарных лимфатических узлов, синуситы, отиты, тонзиллогенный медиастинит).
• Поздние осложнения развиваются через 3-4 нед и обычно имеют инфекционно-аллергическую этиологию (суставной ревматизм и ревмокардит, постстрептококковый гломерулонефрит).
Диагностика и дифференциальная диагностика
Диагноз стрептококковой ангины основывается преимущественно на данных клинической картины и фарингоскопии. Из лабораторных исследований применяют бактериологические (обнаружение в посевах слизи из ротоглотки β-гемолитического стрептококка группы А) и серологические (нарастание титров АТ к Аг стрептококка) исследования. Дифференциальная диагностика заболеваний ротоглотки изложена в главе «Скарлатина».
Лечение
Лечение обычно проводят амбулаторно. При тяжёлом течении показана госпитализация в инфекционное отделение. Необходимы щадящая диета, богатая витаминами С и группы В, обильное питьё. Основу лечения составляет антибактериальная терапия. Применяют феноксиметилпенициллин, амоксициллин+клавулановую кислоту, цефалоспорины (цефаклор, цефуроксим), макролиды (эритромицин, азитроми-
цин), сульфаниламиды (ко-тримаксозол). Продолжительность курса лечения — 5-7 дней. Для местного лечения используют фузафунгин (противопоказан детям до 2,5 лет), амбазон, грамицидин С, орошение миндалин (ментол+камфора+хлорбутанол+эвкалиптовое масло, эвкалиптовое масло и др.), полоскания отварами лечебных растений (ромашки, календулы и др.) и растворами антисептиков, например нитрофуралом (фурацилин).
При выраженном регионарном лимфадените рекомендуют тепло на область шеи (ватно-марлевая повязка и согревающие компрессы), проводят микроволновую или УВЧ-терапию.
Профилактика
Специфическая профилактика не разработана. Для предупреждения распространения инфекции большое значение имеет своевременная изоляция больных ангиной. Индивидуальная профилактика заключается в повышении общей резистентности организма (закаливании), устранении раздражающих факторов (пыли, дыма, чрезмерной сухости воздуха), своевременной санации очагов хронической инфекции (при синусите, кариесе зубов), ликвидации причин, затрудняющих свободное дыхание через нос (искривление перегородки носа, аденоиды).
Прогноз
При катаральной ангине прогноз благоприятный. При лакунарной и фолликулярной ангинах прогноз также благоприятный, но после них, независимо от тяжести течения, часто развивается хронический тонзиллит. После ангин, обусловленных β-гемолитическим стрептококком группы А, независимо от формы заболевания, возможно развитие ревматизма и гломерулонефрита.
АНГИНЫ ВТОРИЧНЫЕ
Вторичная ангина — острое воспаление компонентов лимфатического глоточного кольца (чаще нёбных миндалин), обусловленное системным заболеванием. Вторичные ангины могут развиться при многих инфекционных заболеваниях: кори, скарлатине, дифтерии, инфекционном мононуклеозе, аденовирусной и герпетической инфекциях, сифилисе и др. Отдельную группу составляют ангины, развивающиеся при агранулоцитозе и лейкозах.
АНГИНЫ СПЕЦИФИЧЕСКИЕ
Грибковая ангина
Заболевание вызывают дрожжеподобные грибы рода Candida albicans в симбиозе с патологическими кокками.
Эпидемиология. Заболеваемость грибковой (кандидозной) ангиной значительно возросла в последние десятилетия, что связано с широким применением антибиотиков и глюкокортикоидов. Заболевание чаще развивается у детей раннего возраста. Грибковая ангина обычно возникает на фоне других заболеваний (в том числе ОРВИ) после продолжительного лечения антибиотиками. Более чем у 50% больных грибковая ангина развивается на фоне хронического тонзиллита.
Клиническая картина. Общее состояние практически не страдает. Симптомы интоксикации выражены слабо. Температура тела нормальная, реже субфебрильная, гиперемия зева незначительная, боль в горле умеренная или вообще отсутствует. Иногда больной предъявляет жалобы на недомогание и разбитость, умеренную головную боль. Регионарные лимфатические узлы увеличиваются незначительно, при пальпации мало болезненны. При фарингоскопии выявляют наложения на миндалинах белого или бело-жёлтого цвета, точечные или в виде островков. Иногда аналогичные налёты обнаруживают на слизистой оболочке щёк и языка, что облегчает диагностику. Налёты легко снимаются, при этом обнажается гладкая, несколько более гиперемированная слизистая оболочка («лакированная слизистая обо- лочка»).
Диагностика. Диагностика основывается на клинической картине и результатах микологического исследования налётов с миндалин.
Лечение. Прежде всего следует отменить антибиотики. Назначают общеукрепляющую терапию и витамины (C, K и группы B) либо применяют флуконазол, амфотерицин B. Повторные курсы нистатина, леворина сочетают с промыванием миндалин растворами указанных препаратов. Если, несмотря на проводимую терапию, грибковая ангина принимает затяжное и рецидивирующее течение, показано оперативное лечение (двусторонняя тонзиллэктомия).
Прогноз. При адекватном лечении прогноз благоприятный.
Язвенно-плёнчатая ангина
Язвенно-плёнчатая ангина (ангина Симановского-Плаута-Венсана) — острое воспалительное заболевание нёбных миндалин, вызываемое находящимися в симбиозе веретенообразной палочкой Плаута-Венсана и спирохетой Венсана, характеризующееся образованием поверхностных язв, покрытых грязно-зелёным налётом, имеющим гнилостный запах.
Этиология и патогенез. Возникновение заболевания связывают с активацией сапрофитной флоры (веретенообразная палочка Fusobacterium fusiformis и лептоспира полости рта Leptospira buccalis могут находиться в полости рта в авирулентном состоянии) вследствие снижения естественной резистентности организма. Как правило, язвенно-плёнчатая
ангина развивается у ослабленных и истощённых больных с иммунодефицитами, гиповитаминозами, хроническими интоксикациями.
Клиническая картина. Характерно одностороннее поражение миндалин с образованием язвенно-некротического дефекта. В течение первых суток заболевания на поражённой миндалине (на фоне её гиперемии и отёка) появляется серовато-белый, иногда зеленовато-грязный, творожистый, крошковидный (редко плёнчатый) налёт. При удалении налёта образуется кровоточащая язвенная поверхность, которая снова покрывается налётом. На 4-5-й день на поражённом участке образуется глубокая кратерообразная язва с неровными краями и гряз- но-серым дном. Язвы заживают без образования дефектов. Возможно появление некротических очагов на нёбных дужках, мягком нёбе. Некротический процесс может охватывать подлежащие ткани вплоть до надкостницы.
Общее состояние больных обычно не страдает. Симптомы интоксикации и лихорадка, как правило, отсутствуют, несмотря на наличие выраженных местных изменений и реакцию регионарных лимфатических узлов. Заболевание обычно продолжается около 2 нед, возможны рецидивы. В общем анализе крови в разгар заболевания выявляют незначительный нейтрофильный лейкоцитоз, умеренное повышение
СОЭ.
Диагностика. Диагноз устанавливают на основании клинической картины и результатов бактериологического исследования.
Лечение. Смазывают изъязвлённые слизистые оболочки 2% раство- ром метиленового синего, 1% раствором борной кислоты. Рекомендуют полоскать горло 0,1% раствором этакридина лактата, 0,1% раствором калия перманганата, раствором перекиси водорода (2 столовые ложки 3% раствора на стакан воды) несколько раз в день. При затяжном течении и глубоких некрозах необходима антибиотикотерапия (пенициллины).
Прогноз. При адекватном и своевременном лечении прогноз забо- левания благоприятный.
Источник