Инфекционный мононуклеоз: диагностика и лечение
Содержание статьи
В диагностике инфекционного мононуклеоза учитываются данные анамнеза и эпиданамнеза, наличие характерных клинических признаков болезни (симптоматики), гематологические показатели, положительные результаты серологических и иммунологических исследований.
- Гемограмма
- Серологические методы диагностики ИМ
- Иммуногенетическая диагностика ИМ
- Вспомогательные методы диагностики
- Дифференциальный диагноз
- Лечение инфекционного мононуклеоза
Гемограмма
В типичных случаях ИМ характерен лейкоцитоз до 10-20 х 109/л, абсолютный лимфомоноцитоз до 90-95%, в том числе наличие не менее 12% широкоплазменных базофильных лимфоцитов с большим ядром (атипичных мононуклеаров). Атипичные мононуклеары у 95% больных острым ИМ обнаруживают с начала периода клинических проявлений инфекции. Их уровень в крови достигает пика на 2-3-й неделе болезни и может сохраняться до 1,5-2 мес.
Полное исчезновение атипичных мононуклеаров обычно происходит к началу 4-го месяца от начала заболевания. В небольшом количестве атипичные мононуклеары могут появляться при других инфекциях:
- цитомегаловирусной,
- герпетической 6 типа,
- острых респираторных вирусных инфекциях,
- ветряной оспе,
- кори,
- инфекционных гепатитах,
- токсоплазмозе и др.).
Диагностическим критерием для ИМ считается выявление атипичных мононуклеаров в количестве, превышающем 12% от общего числа лейкоцитов периферической крови.
Серологические методы диагностики ИМ
- Реакции гетерогемагглютинации Пауля-Буннеля и Хоффа- Бауэра направлены на обнаружение неспецифических гетерофильных антител, образующихся в результате поликлональной активации В- лимфоцитов. Реакция Пауля-Буннеля с эритроцитами барана (диагностический титр 1:32) и более чувствительная реакция Гоффа-Бауэра с эритроцитами лошади бывают положительными у 75 % молодых лиц через 2 недели и у 90 % — через 4 недели от начала клинических проявлений заболевания.
Уровень гетерофильных антител снижается по окончании острого периода заболевания и может сохраняться (в низких титрах) еще в течение 9 месяцев. Неспецифичность вышеуказанных реакций снижает их диагностическую ценность. В тоже время отсутствие гетерофильных антител при наличии у больного мононуклеозоподобного синдрома, позволяет предположить его иную этиологию (ЦМВ, ВИЧ, токсоплазмоз и др.).
- Метод ИФА является «золотым стандартом» для диагностики всех форм ВЭБ инфекции, в том числе и ИМ. Он позволяет определить антитела к вирусу Эпштейн Барр в различные периоды болезни.
Антитела к капсидному антигену вируса — анти-УСА 1дМ у больных ИМ появляются уже в конце инкубационного периода и определяются на протяжении всего заболевания. Их титр в периоде ранней реконвалесценции (4-6 недели) постепенно снижается до полного исчезновения к концу 6 месяца. Сохранение анти-УСА 1дМ в крови больного в высоких титрах дольше 3 месяцев свидетельствует о затяжном течении ИМ.
- Реакция непрямой иммунофлюоресценции (РНИФ) — для выявлению ядерного антигена (EBNA) вируса в тканях.
Иммуногенетическая диагностика ИМ
Для выявления ДНК вируса используется ПЦР. Для ПЦР диагностики могут быть использованы: кровь, моча, СМЖ, соскоб с ротоглотки. Выявление ДНК вируса подтверждает наличие его активной репликации ВЭБ, но не отображает фазу инфекционного процесса (для установления фазы инфекционного процесса необходимо исследование специфических антител).
Вспомогательные методы диагностики
Бактериологические исследования мазков из ротоглотки используют в первую очередь для проведения дифференциальной диагностики ИМ и дифтерии ротоглотки и диагностики вторичных бактериальных осложнений.
Биохимическое исследование крови с определением содержания билирубина и уровней активности аминотрансфераз, лактатдегидрогеназы используют для диагностики развития гепатита.
ИФА-диагностика ВИЧ-инфекции проводится всем больным с ИМ или при подозрении на него троекратно (в остром периоде, затем через 3 и 6 месяцев) для исключения острой ВИЧ-инфекции, протекающей с мононукпеозоподобным синдромом.
Дифференциальный диагноз
Инфекционный мононуклеоз характеризуется сочетанием основных пяти клинических синдромов:
- общетоксических явлений,
- двусторонней ангины и аденоидита,
- генерализованной лимфополиаденопатии,
- гепатолиенального синдрома,
- специфических изменений гемограммы.
В некоторых случаях возможны желтуха и/или экзантема пятнисто-папулезного характера.
В зависимости от периода заболевания, его клинических проявлений, длительности течения и наличия осложнений возможен довольно широкий круг диагностического поиска.
В начальном периоде ИМ может возникнуть необходимость дифференциальной диагностики с заболеваниями, протекающими с лихорадкой, катаральными изменениями в ротоглотке, лимфаденопатией (грипп и другие ОРВИ, корь, краснуха).
В периоде разгара при наличии некротических и гнойных изменений в ротоглотке ИМ дифференцируют с дифтерией ротоглотки, с бактериальной «вульгарной» ангиной.
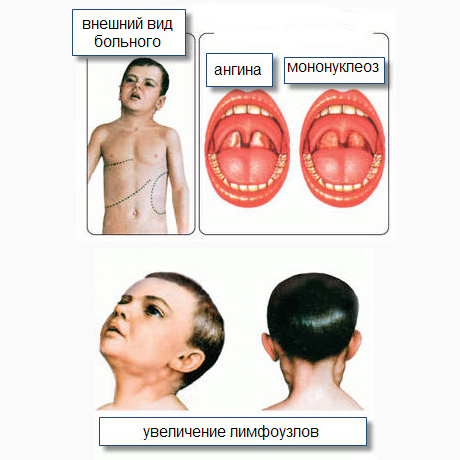
Бактериальный (стрепто-стафилококковый) тонзиллит — «вульгарная ангина»
Характерно острое начало с выраженной интоксикации и явлений тонзиллофарингита. При этом наблюдается строгая корреляция между уровнем интоксикации и выраженностью морфологических изменений в ротоглотке и регионарных (преимущественно в подчелюстных) лимфоузлах.
При этом лимфаденит может сопровождаться периаденитом: лимфатические узлы плотной консистенции, резко болезненны при пальпации, кожа над ними гиперемирована. Полимфаденопатия и гепатолиенальный синдром, а тем более гепатит не характерны. Гемограмма характеризуется нейтрофильным лейкоцитозом с палочко-ядерным сдвигом, значительным увеличением СОЭ.
Антибактериальная терапия препаратами пенициллиновой группы высоко эффективна.
При появлении экзантемы дифференциальный диагноз может проводиться с:
- корью,
- краснухой,
- псевдотуберкулезом,
- скарлатиной,
- токсико-аллергическим дерматитом.
Желтушный синдром при ИМ требует проведения дифференциального диагноза с вирусными гепатитами.
Острый мононуклеозоподобный синдром (интоксикация, тонзиллит, аденоидит, генерализованная лимфополиаденопатия, гепатолиенальный синдром, экзантема, типичные изменения гемограммы) может возникать также при острой ВИЧ-инфекции, ЦМВ-инфекции, токсоплазмозе и др.). При этих заболеваниях наличие атипичных мононуклеаров в гемограмме не превышает 12%, реакции гетероагглютинации отрицательны. Наиболее информативным для верификации соответствующих диагнозов является использование серологических и иммуногенетических методов исследования.
Выраженная и стойкая генерализованная лимфаденопатия, увеличение селезенки при ИМ могут потребовать проведения дифференциального диагноза с лимфопролиферативными заболеваниями.
Лимфогранулематоз
Первым симптомом лимфогранулематоза обычно является значительное увеличение размеров лимфатических узлов на шее, в подмышечных впадинах или в паху. При этом поражение лимфатических узлов может быть изначально односторонним, с последующим распространением процесса на другую сторону. Увеличенные лимфатические узлы безболезненны, их размеры не уменьшаются со временем и при лечении антибиотиками.
Характерно увеличение медиастинальных лимфоузлов, что проявляется затруднением дыхания, одышкой, сухим кашлем вследствие их давления на трахею и бронхи. Лимфопролиферативный процесс сопровождается высокой длительной лихорадкой неправильного или волнообразного типов, проливными потами, кожным зудом, спленомегалией и прогрессирующим снижением массы тела.
Гемограмма не имеет выраженной специфичности. Подтверждением диагноза служит обнаружение специфических для лимфогранулематоза гигантских клеток Березовского-Штернберга при гистологическое исследование биоптатата лимфоузлов.
Лечение инфекционного мононуклеоза
Лечение ИМ проводят с учетом клинических проявлений, тяжести и периода заболевания.
Лечение легких форм мононуклеоза проводится на дому. Пациенты со среднетяжелыми и тяжелыми формами госпитализируются в инфекционный стационар. Всем больным необходим постельный режим на весь острый период, ограничение физической нагрузки в периоде реконвалесценции.
Диета — стол №13 (общий стол для лихорадящих больных). В случаях развития гепатита рекомендуют стол №5.
Проводят дезинтоксикационную терапию, десенсибилизирующее, симптоматическое и общеукрепляющее лечение. Показаны частые полоскания ротоглотки растворами неспиртовых антисептиков (растворы фурацилина, йодинола, хлоргексидина). По показаниям возможно назначение нестероидных противовоспалительных препаратов.
Антибиотики при отсутствии бактериальных осложнений не назначают.
При наличии бактериальных осложнений назначается антибиотикотерапия. Предпочтение отдается цефалоспоринам, макролидам. Противопоказано
назначение аминопенициллинов (ампициллин, ампиокс, амоксициллин) из-за опасности возникновения токсикоаллергических реакций, обусловленных поликлональной активацией иммунной системы. Противопоказаны также левомицетин и сульфаниламиды в виду их токсического действия на процессы кроветворения.
Кортикостероиды (преднизолон или дексаметазон) в виду их имммуносупрессивного действия назначают парентерально, коротким курсом — только при угрозе или развитии грозных осложнений (в первую очередь асфиксии, нейтропении, тромбоцитопении, гемолитической анемии). Проводят дезинтоксикационную терапию, десенсибилизирующее,
симптоматическое и общеукрепляющее лечение. Показаны частые полоскания ротоглотки растворами неспиртовых антисептиков (растворы фурацилина, йодинола, хлоргексидина). По показаниям возможно назначение нестероидных противовоспалительных препаратов.
Категорически запрещается назначение физиопроцедур, а также местного лечения лимфоаденопатий в виде компрессов и мазевых апликаций.
Этиотропная (противовирусная) терапия на сегодняшний день не разработана. Широко обсуждаемое и рекламируемое использование нуклеотидных аналогов в лечении Эпштейн-Барр вирусной инфекции не имеет достоверного подтверждения их эффективности. Обсуждается целесообразность назначения ацикловира при ЭБВИ лицам, страдающим злокачественными заболевания крови.
Выписка больных из стационара производится после их клинического выздоровления.
После перенесенного ИМ пациенты подлежат диспансерному наблюдению в течение 6 месяцев, с контролем гемограммы, биохимическим исследованием крови (определение активности аминотрансфераз), серологическим обследованием на ВИЧ-инфекцию с периодичностью 1, 3 и 6 месяцев. Реконвалесценты с длительно сохраняющимися лимфоаденопатией и изменениями гемограммы должны быть консультированы гематологом для исключения острого лейкоза, лимфогранулематоза.
Рекомендуется ограничение физической нагрузки в течение до 3 месяцев после перенесенного острого ИМ (из за угрозы разрыва капсулы селезенки).
Меры специфической профилактики не разработаны. Неспецифическую профилактику осуществляют повышением общей и иммунологической резистентности организма (закаливание, витаминотерапия, полоскание носоглотки и ротоглотки, проветривание рабочих и жилых помещений).
Источник
Инфекционный мононуклеоз
Инфекционный мононуклеоз (иначе называемый доброкачественным лимфобластозом, болезнью Филатова) представляет собой острую вирусную инфекцию, характеризующуюся преимущественным поражением ротоглотки и лимфоузлов, селезенки и печени. Специфическим признаком заболевания является появление в крови характерных клеток — атипичных мононуклеаров. Возбудителем инфекционного мононуклеоза является вирус Эпштейна-Барр, относящийся к семейству герпесвирусов. Его передача от больного осуществляется аэрозольным путем. Типичными симптомами инфекционного мононуклеоза выступают общеинфекционные явления, ангина, полиаденопатия, гепатоспленомегалия; возможны пятнисто-папулезные высыпания на различных участках кожи.
Общие сведения
Инфекционный мононуклеоз (иначе называемый доброкачественным лимфобластозом, болезнью Филатова) представляет собой острую вирусную инфекцию, характеризующуюся преимущественным поражением ротоглотки и лимфоузлов, селезенки и печени. Специфическим признаком заболевания является появление в крови характерных клеток — атипичных мононуклеаров. Распространение инфекции — повсеместное, сезонность не выявлена, отмечается повышенная заболеваемость в пубертатный период (девушки 14-16 лет и юноши 16-18 лет). Заболеваемость после 40 лет крайне редка, исключение составляют ВИЧ-инфицированные лица, у которых может развиться манифестация латентно существующей инфекции в любом возрасте. В случае заражения вирусом в раннем детском возрасте заболевание протекает по типу острой респираторной инфекции, в более старшем возрасте — без выраженной симптоматики. У взрослых клиническое течение заболевания практически не отмечается, поскольку у большинства к 30-35 годам сформирован специфический иммунитет.
Причины
Инфекционный мононуклеоз вызывается вирусом Эпштейна-Барр (ДНК-содержащий вирус рода Lymphocryptovirus). Вирус относится к семейству герпесвирусов, но в отличие от них не вызывает гибели клетки-хозяина (вирус преимущественно размножается в В-лимфоцитах), а стимулирует ее рост. Помимо инфекционного мононуклеоза вирус Эпштейна-Барр вызывает лимфому Беркитта и карциному носоглотки.
Резервуаром и источником инфекции является больной человек или носитель инфекции. Выделение вируса больными людьми происходит, начиная с последних дней инкубационного периода, и продолжается 6-18 месяцев. Вирус выделяется со слюной. У 15-25 % здоровых людей с положительным тестом на специфические антитела возбудитель обнаруживается в смывах из ротоглотки.
Механизм передачи вируса Эпштейна-Барр — аэрозольный, преимущественный путь передачи — воздушно-капельный, возможна реализация контактным путем (поцелуи, половые контакты, грязные руки, посуда, предметы быта). Кроме того, вирус может быть передан при переливании крови и интранатально от матери к ребенку. Люди обладают высокой естественной восприимчивостью к инфекции, но при заражении преимущественно развиваются легкие и стертые клинические формы. Незначительная заболеваемость среди детей до года говорит об имеющем место врожденном пассивном иммунитете. Тяжелому течению и генерализации инфекции способствует иммунодефицит.
Патогенез
Вирус Эпштейна-Барр вдыхается человеком и поражает клетки эпителия верхних дыхательных путей, ротоглотки (способствуя развитию умеренного воспаления в слизистой оболочке), оттуда возбудитель с током лимфы попадает в регионарные лимфоузлы, вызывая лимфаденит. При попадании в кровь вирус внедряется в В-лимфоциты, где начинает активную репликацию. Поражение В-лимфоцитов приводит к формированию специфических иммунных реакций, патологической деформации клеток. С током крови возбудитель распространяется по организму. В связи с тем, что внедрение вируса происходит в иммунные клетки и значимую роль в патогенезе играют иммунные процессы, заболевание относят в СПИД-ассоциированным. Вирус Эпштейна-Барр сохраняется в организме человека на всю жизнь, периодически активируясь на фоне общего снижения иммунитета.
Симптомы инфекционного мононуклеоза
Инкубационный период колеблется в широких пределах: от 5 дней до полутора месяцев. Иногда могут отмечаться неспецифические продромальные явления (слабость, недомогание, катаральные симптомы). В таких случаях идет постепенное нарастание симптоматики, недомогание усиливается, температура поднимается до субфебрильных значений, отмечается заложенность носа, першение в горле. При осмотре выявляется гиперемия слизистой ротоглотки, миндалины могут быть увеличены.
В случае острого начала заболевания развивается лихорадка, озноб, повышение потоотделения, отмечается симптоматика интоксикации (ломота в мышцах, головная боль), больные жалуются на боль в горле при глотании. Лихорадка может сохраняться от нескольких дней до месяца, течение (тип лихорадки) может приобретать различное.
Спустя неделю заболевание обычно переходит в фазу разгара: проявляется вся основная клиническая симптоматика (общая интоксикация, ангина, лимфоаденопатия, гепатоспленомегалия). Состояние больного обычно ухудшается (усугубляются симптомы общей интоксикации), в горле характерная картина катаральной, язвенно-некротической, пленчатой или фолликулярной ангины: интенсивная гиперемия слизистой оболочки миндалин, желтоватые, рыхлые налеты (иногда по типу дифтерийных). Гиперемия и зернистость задней стенки глотки, фолликулярная гиперплазия, возможны кровоизлияния слизистой.
В первые же дни заболевания возникает полиаденопатия. Увеличение лимфоузлов возможно обнаружить практически в любой доступной для пальпаторного исследования группе, чаще всего поражаются затылочные, заднешейные и подчелюстные узлы. На ощупь лимфоузлы плотные, подвижные, безболезненные (либо болезненность выражена слабо). Иногда может отмечаться умеренный отек окружающей клетчатки.
В разгар заболевания у большинства больных развивается гепатолиенальный синдром — печень и селезенка увеличены, может проявляться желтушность склер, кожных покровов, диспепсия, потемнение мочи. В некоторых случаях отмечаются пятнисто-папулезные высыпания разнообразной локализации. Сыпь кратковременная, не сопровождается субъективными ощущениями (зуд, жжение) и не оставляет после себя каких-либо остаточных явлений.
Разгар заболевания занимает обычно около 2-3 недель, после чего происходит постепенное стихание клинической симптоматики и наступает период реконвалесценции. Температура тела нормализуется, признаки ангины исчезают, печень и селезенка возвращаются к своему нормальному размеру. В некоторых случаях в течение нескольких недель могут сохраняться признаки аденопатии и субфебрилитет.
Инфекционный мононуклеоз может приобретать хроническое рецидивирующее течение, в результате чего продолжительность заболевания увеличивается до полутора и более лет. Течение мононуклеоза у взрослых обычно постепенное, с продромальным периодом и меньшей выраженностью клинической симптоматики. Лихорадка редко продолжается более 2 недель, лимфоаденопатия и гиперплазия миндалин выражена слабо, однако чаще отмечаются симптомы, связанные с функциональным расстройством работы печени (желтуха, диспепсия).
Осложнения
Осложнения инфекционного мононуклеоза преимущественно связаны с развитием присоединившейся вторичной инфекции (стафилококковые и стрептококковые поражения). Может возникнуть менингоэнцефалит, обструкция верхних дыхательных путей гипертрофированными миндалинами. У детей может отмечаться тяжелый гепатит, иногда (редко) формируется интерстициальная двусторонняя инфильтрация легких. Также к редким осложнениям относят тромбоцитопению, перерастяжка лиенальной капсулы может спровоцировать разрыв селезенки.
Диагностика
Неспецифическая лабораторная диагностика включает тщательное исследование клеточного состава крови. Общий анализ крови показывает умеренный лейкоцитоз с преобладанием лимфоцитов и моноцитов и относительной нейтропенией, сдвиг лейкоцитарной формулы влево. В крови появляются крупные клетки разнообразной формы с широкой базофильной цитоплазмой — атипичные мононуклеары. Для диагностики мононуклеоза значимо увеличение содержания этих клеток в крови до 10-12%, нередко их количество превышает 80% всех элементов белой крови. При исследовании крови в первые дни мононуклеары могут отсутствовать, что, однако, не исключает диагноз. Иногда формирование этих клеток может занимать 2-3 недели. Картина крови обычно постепенно приходит в норму в периоде реконвалесценции, при этом атипичные мононуклеары нередко сохраняются.
Специфическая вирусологическая диагностика не применяется в силу трудоемкости и нерациональности, хотя возможно выделить вирус в смыве из ротоглотки и идентифицировать его ДНК с помощью ПЦР. Существуют серологические методы диагностики: выявляются антитела к VCA- антигенам вируса Эпштейна-Барр. Сывороточные иммуноглобулины типа М нередко определяются еще в период инкубации, а в разгар заболевания отмечаются у всех больных и исчезают не ранее 2-3 дней после выздоровления. Выявление этих антител служит достаточным диагностическим критерием инфекционного мононуклеоза. После перенесения инфекции в крови присутствуют специфические иммуноглобулины G, сохраняющиеся пожизненно.
Больные инфекционным мононуклеозом (или лица с подозрением на эту инфекцию) подвергаются трехкратному (в первый раз — в период острой инфекции, и с интервалом в три месяца — еще дважды) серологическому исследованию на предмет выявления ВИЧ-инфекции, поскольку при ней также может отмечаться наличие мононуклеаров в крови. Для дифференциальной диагностики ангины при инфекционном мононуклеозе от ангин другой этиологии необходима консультация отоларинголога и проведение фарингоскопии.
Лечение инфекционного мононуклеоза
Инфекционный мононуклеоз легкого и среднетяжелого течения лечится амбулаторно, постельный режим рекомендован в случае выраженной интоксикации, тяжелой лихорадки. При имеющих место признаках нарушения функции печени, назначается диета №5 по Певзнеру.
Этиотропное лечение в настоящее время отсутствует, комплекс показанных мероприятий включает дезинтоксикационную, десенсибилизационную, общеукрепляющую терапию и симптоматические средства в зависимости от имеющейся клиники. Тяжелое гипертоксическое течение, угроза асфиксии при пережатии гортани гиперплазированными миндалинами являются показанием к кратковременному назначению преднизолона.
Антибиотикотерапия назначается при некротизирующих процессах в зеве с целью подавления местной бактериальной флоры и профилактики вторичных бактериальных инфекций, а также в случае имеющихся осложнений (вторичные пневмонии и др.). В качестве препаратов выбора назначают пенициллины, ампициллин и оксациллин, антибиотики тетрациклинового ряда. Сульфаниламидные препараты и хлорамфеникол противопоказаны ввиду побочного угнетающего действия на кроветворную систему. Разрыв селезенки является показанием к экстренной спленэктомии.
Прогноз и профилактика
Неосложненный инфекционный мононуклеоз имеет благоприятный прогноз, опасные осложнения, способные его значительно усугубить, при этом заболевании возникают достаточно редко. Имеющие место остаточные явления в крови являются поводом к диспансерному наблюдению в течение 6-12 месяцев.
Профилактические мероприятия, направленные на снижение заболеваемости инфекционным мононуклеозом, сходны с таковыми при острых респираторных инфекционных заболеваниях, индивидуальные меры неспецифической профилактики заключаются в повышении иммунитета, как с помощью общих оздоровительных мероприятий, так и с применением мягких иммунорегуляторов и адаптогенов при отсутствии противопоказаний. Специфическая профилактика (вакцинация) для мононуклеоза не разработана. Меры экстренной профилактики применяются по отношению к детям, общавшимся с больным, заключаются в назначении специфического иммуноглобулина. В очаге заболевания производится тщательная влажная уборка, личные вещи подвергаются дезинфекции.
Источник