Флегмонозная ангина
Содержание статьи
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Флегмонозная ангина, или острый паратонзиллит (по Б.С.Преображенскому), — острое гнойное воспаление околоминдаликовой клетчатки, возникающее первично или вторично, как осложнение через 1-3 дня после фолликулярной или лакунарной ангины.
При флегмонозной ангине процесс в подавляющем большинстве случаев односторонний, чаще всего она возникает у лиц в возрасте 15-40 лет, реже — в возрасте менее 15 лет и очень редко — в возрасте менее 6 лет.
[1], [2], [3], [4], [5]
Причина флегмонозной ангины
В качестве этиологического фактора выступают гноеродные микроорганизмы, чаще всего стрептококки, которые проникают в паратонзиллярную клетчатку и другие экстратонзиллярные ткани из глубоких лакун небных миндалин, находящихся в состоянии воспаления при нарушении целости миндаликовой псевдокапсулы. Флегмонозная ангина может возникнуть и в результате поражения заминдаликовой клетчатки при дифтерийной и скарлатинозной ангине.
Различают три формы паратонзиллита:
- отечная;
- инфильтративная;
- абсцедирующая.
В сущности, эти формы при полном развитии перитонзиллярного абсцесса выступают как стадии единого заболевания, завершающегося абсцессом или флегмоной. Однако возможны и абортивные формы перитонзиллита, завершающиеся на первых двух стадиях.
Чаще всего флегмонозная ангина локализуется в области верхнего полюса миндалины, реже — в заминдаликовом пространстве или позади миндалины в области задней дужки. Различают также двусторонние флегмонозные ангины, абсцесс в области надминдаликовой ямки или внутри паренхимы миндалины.
Симптомы флегмонозной ангины
Отмечаются резкие боли в горне с одной стороны, которые вынуждают больного отказаться от приема даже жидкой пищи. Голос становится гнусавым, речь невнятная, больной придает голове вынужденное положение с наклоном вперед и в сторону абсцесса, из-за пареза мягкого неба жидкая нища при ее попытках проглатывания вытекает из носа. Возникает контрактура височно-нижнечелюстного сустава на стороне абсцесса, из-за чего больной может раскрывать рот только на несколько миллиметров. Изо рта ощущается неприятный запах с примесью запаха ацетона, обильное слюнотечение, проглатывание слюны сопровождается вынужденными вспомогательными движениями в шейном отделе позвоночника. Температура тела повышается до 40°С, общее состояние средней тяжести, сильная головная боль, резкая слабость, разбитость, боли в суставах, за грудиной, регионарные лимфатические узлы резко увеличены и болезненны при пальпации.
На 5-7-е сутки (приблизительно на 12-й день от начала заболевания ангиной, чаще всего через 2-4 дня после исчезновения всех ее симптомов) обнаруживается отчетливое выпячивание мягкого неба, чаще всего над верхним полюсом миндалины. При этом осмотр глотки становится все более затруднен из-за контрактуры височно-нижнечелюстного сустава (отек крыловидно-челюстной связки одноименной мышцы). При фарингоскопии отмечают резкую гиперемию и отек мягкого неба. Миндалина смещена к средней линии и книзу. В области формирующегося абсцесса определяется резко болезненный инфильтрат, который выпячивается в сторону ротоглотки. При созревшем абсцессе на вершине этого инфильтрата слизистая оболочка и стенка абсцесса истончаются и через нее просвечивает гной в виде бело-желтого пятна. Если в этот период производится вскрытие абсцесса, то из полости его выделяется до 30 мл густого, зловонного гноя зеленого цвета.
После самопроизвольного вскрытия абсцесса образуется свищ, состояние больного быстро нормализуется, становится стабильным, свищ после рубцовой облитерации полости абсцесса закрывается, и наступает выздоровление. При оперативном вскрытии абсцесса состояние больного также улучшается, однако на следующий день в связи со слипанием краев разреза и накоплением гноя в полости абсцесса температура тела вновь повышается, вновь усиливается боль в глотке, и общее состояние больного вновь ухудшается. Разведение краев разреза вновь приводит к исчезновению болей, свободному раскрыванию рта и улучшению общего состояния.
Исход околоминдаликового абсцесса определяется многими факторами и прежде всего его локализацией:
- самопроизвольное вскрытие через истонченную капсулу абсцесса в полость рта, надминдаликовую ямку или в редких случаях в паренхиму миндалины; в этом случае возникает острый паренхиматозный тонзиллит, носящий флегмонозный характер с расплавлением ткани миндалины и прорывом гноя в полость рта;
- проникновение гноя через боковую стенку глотки в парафарингеальное пространство с возникновением другой нозологической формы — боковой флегмоны шеи, весьма опасной своими вторичными осложнениями (проникновение инфекции в мышечные перифасциальные пространства, восхождение инфекции к основанию черепа или ее нисхождение в средостение;
- общий сепсис вследствие распространения инфицированных тромбов из мелких миндаликовых вен в направлении венозного внутреннего крылонебного сплетения, далее но задней лицевой вене к общей лицевой вене и квнутренней яремной вене.
Описаны случаи внутричерепных осложнений (менингит, тромбоз верхнего продольного синуса, абсцесс головного мозга) при перитонзиллярных абсцессах, возникшие в результате распространения тромба из внутреннего крылонебного венозного сплетения не книзу, т. е. не в направлении к задней лицевой вене, а кверху — к глазничным венам и далее к продольному синусу.
Осложнения флегмонозной ангины
Грозным осложнением перитонзиллярного абсцесса является тромбофлебит пещеристого синуса, проникновение инфекции в который осуществляется посредством связей миндаликовых вен с указанным синусом через крыловидное венозное сплетение, вены, проходящие в полость черепа через овальное и круглое отверстия, или же ретроградно через внутреннюю яремную вену и нижний каменистый венозный синус.
Одним из наиболее опасных осложнений перитонзиллярного абсцесса и боковой флегмоны шеи являются аррозионные кровотечения (но данным А.В.Беляевой — в 0,8% случаев), которые возникают в результате разрушения сосудов, питающих небные миндалины, или более крупных кровеносных сосудов, проходящих в парафарингеальном пространстве. Другим не менее опасным осложнением являются окологлоточные абсцессы.
[6], [7], [8], [9], [10], [11], [12], [13], [14]
Лечение флегмонозной ангины и перитонзиллярного абсцесса
Лечение при перитонзиллярном абсцессе подразделяется на неоперативное, полухирургическое и хирургическое. Неоперативное лечение включает в себя все методы и мероприятия, изложенные выше применительно к лечению ангин, однако следует отметить, что в большинстве случаев они не влияют на развитие воспалительного процесса и лишь продлевают мучительное состояние больного, поэтому многие авторы, наоборот, предлагают различные методы, ускоряющие созревание абсцесса, и доведение его до гнойной стадии, при которой проводится его вскрытие. Ряд авторов предлагают производить превентивное «вскрытие» инфильтрата еще до стадии образования гноя для того, чтобы снизить напряжение воспаленных и болезненных тканей и ускорить созревание абсцесса.
Если место вскрытия абсцесса определить трудно (глубокое его залегание), то производят диагностическую пункцию в направлении предполагаемого инфильтрата. Кроме того, при получении гноя при помощи пункции он может быть немедленно направлен на микробиологическое обследование и определение антибиотикограммы (чувствительности микроорганизмов к антибиотикам).
Пункция перитонзиллярного абсцесса
После аппликационной анестезии слизистой оболочки над инфильтратом путем 2-кратного смазываения 5% раствором кокаина вкалывают длинную и толстую иглу на шприце на 10 мл в точке, расположенной несколько кверху и кнутри от последнего нижнего моляра. Иглу продвигают медленно под небольшим углом снизу вверх и кнутри и на глубину не более 2 см. Во время продвижения иглы совершают попытки аспирации гноя. В момент попадания иглы в полость абсцесса возникает ощущение проваливания. Если содержимое абсцесса получить не удалось, то делают новый вкол в мягкое небо в точке, расположенной посередине линии, соединяющей основание язычка с последним нижним моляром. Если гноя не получено, то вскрытие абсцесса не производят и (на фоне неоперативного лечения) занимают выжидательную позицию, поскольку сама пункция способствует либо обратному развитию воспалительного процесса, либо ускоряет созревание абсцесса с последующим его спонтанным прорывом.
Вскрытие перитонзиллярного абсцесса заключается в тупом вскрытии абсцесса через надминдаликовую ямку при помощи носового корнцанга, изогнутого зажима или глоточных щипцов: анестезия аппликационная 5-10% раствором кокаина хлорида или смесью Бонена (ментол, фенол, кокаин по 1-2 мл), или аэрозольным анестетиком (3-5 с с перерывом в 1 мин — всего 3 раза). Анестезию производят в области инфильтрированных дужек и поверхности миндалины и инфильтрата. Возможно применение премедикации (димедрол, атроин, седалгин). Инфильтрационная анестезия новокаином области абсцесса вызывает резкую боль, превышающую по интенсивности боль, возникающую при самом вскрытии, и при этом не дает желанного эффекта. Однако введение 2 мл ультракаина или 2% раствора новокаина в заминдаликовое пространство, или инфильтрации мягкого неба и задней стенки глотки 1% раствором новокаина вне зоны воспалительного инфильтрата дают положительные результаты — снижают остроту боли, а главное уменьшают выраженность контрактуры височно-нижнечелюстного сустава и способствуют более широкому раскрытию рта. Если при этом «тризм» сохраняется, то можно попытаться уменьшить его выраженность при помощи смазывания заднего конца средней носовой раковины 5% раствором кокаина или смесью Бонена, что позволяет получить реперкуссионное анестезирующее действие на крылонебный узел, имеющий прямое отношение к жевательной мускулатуре соответствующей стороны.
Вскрытие абсцесса тупым путем производят следующим образом. По достижении анестезии в надминдаликовую ямку, преодолевая сопротивление тканей, с некоторым усилием вводят в закрытом виде носовой корнцанг на глубину 1-1,5 см. Попадание в полость абсцесса дает ощущение проваливания. После этого бранши корнцанга разводят и производят ими 2-3 движения кверху, кзади и книзу, стараясь при этом отделить ими переднюю дужку от миндалины. При помощи этой манипуляции создаются условия для опорожнения полости абсцесса от гноя, который тотчас изливается в полость рта. Необходимо следить за тем, чтобы гнойные массы не заглатывались или не попадали в дыхательные пути. Для этого в момент выделения гноя голову больного наклоняют вперед и книзу.
Ряд авторов рекомендуют производить тупое вскрытие не только после образования абсцесса, но и в первые дни формирования инфильтрата. Эта методика оправдана многочисленными наблюдениями, которые свидетельствуют о том, что после такого вскрытия процесс приобретает обратное развитие, и гнойник не образуется. Другим положительным результатом дренирования инфильтрата является быстрое снятие болевого синдрома, облегчение при раскрывании рта и улучшение общего состояния больного. Это объясняется тем, что в результате дренирования инфильтрата из него выделяется кровянистая жидкость, содержащая большое количество активно действующих микроорганизмов и продуктов их жизнедеятельности (биотоксинов), что резко снижает интоксикационный синдром.
Сразу же после вскрытия перитонзиллярного абсцесса тупым путем больному предлагают полоскания различными антисептическими растворами или отварами трав (ромашки, шалфея, зверобоя, мяты). На следующий день произведенную накануне манипуляцию повторяют (без предварительной анестезии) путем введения в проделанное ранее отверстие корнцанга и и раскрывания его бранш в полости абсцесса.
Хирургическое лечение перитонзиллярного абсцесса производят в положении сидя, при котором помощник фиксирует руками голову пациента сзади. Используют острый скальпель, лезвие которого обертывают ватой или лейкопластырем настолько, чтобы оставался свободным кончик длиной 1-1,5 см (предотвращение более глубокого внедрения инструмента). Скальпель вкалывают в место наибольшего выпячивания либо в точку, соответствующую середине линии, проведенной от основания язычка к последнему нижнему моляру. Разрез продлевают книзу вдоль передней небной дужки на расстояние 2-2,5 см. Затем в разрез вводят тупой инструмент (носовой корнцанг или глоточные дугообразные щипцы), проникают вглубь полости абсцесса в то место, из которого был получен гной при пункции, бранши инструмента с определенным усилием разводят, и при удачной операции из разреза тотчас появляется густой сливкообразный зловонный гной с примесью крови. Этот этап операции является чрезвычайно болезненным, несмотря на анестезию, однако уже через 2-3 мин больной испытывает значительное облегчение, спонтанная боль исчезает, рот начинает раскрываться почти в полном объеме, и через 30-40 мин температура тела снижается до субфебрильных значений, а через 2-3 ч нормализуется.
Обычно в течение следующей ночи и к утру следующего дня вновь появляются боли и затруднение раскрывания рта. Эти явления обусловлены склеиванием краев раны и новым накоплением гноя, поэтому вновь производят разведение краев разреза введением в полость абсцесса корнцанга. Эту процедуру целесообразно повторить и на ночь, в конце рабочего дня. После вскрытия абсцесса больному назначают теплые (36-37°С) полоскания различными антисептическими растворами и в течение 3-4 дней дают какой-либо сульфаниламидный препарат или антибиотик перорального (внутримышечного) применения, или продолжают в течение эгого же времени начатое лечение. Полное выздоровление наступает обычно к 10-му дню после вскрытия, но больного при благоприятном течении послеоперационного периода можно выписать из стационара через 3 дня после операции.
Ретротонзиллярные абсцессы обычно вскрываются самостоятельно, либо также производят их вскрытие по описанной выше методике. При абсцессе передней или задней дужки разрез производят вдоль нее, края разреза раздвигают инструментом с более тонкими браншами, проникают в полость абсцесса и опорожняют его обычным путем.
Если в разгаре паратонзиллярного абсцесса наступают облегчение раскрывания рта и резкое снижение болей без вскрытия абсцесса, но с прогрессирующим ухудшением общего состояния больного и появлением припухлости под углом нижней челюсти, то это свидетельствует о прорыве гноя в окологлоточное пространство.
Любое вскрытие паратонзиллярного абсцесса следует признать лечением паллиативным, симптоматическим, так как оно не приводит к ликвидации причины заболевания — инфицированной миндалины и окружающих ее тканей, поэтому каждому больному, хоть раз перенесшему околоминдаликовый абсцесс, следует удалять миндалины. Однако удаление миндалины после перенесенного паратонзиллярного абсцесса в «холодном» периоде сопряжено с большими техническими трудностями, связанными с наличием плотных рубцов, порой пропитанных солями кальция и не поддающихся срезанию тонзиллотомной петлей. Поэтому во многих клиниках СССР, начиная с 1934 г., практикуется удаление небных миндалин в «теплом» или даже «горячем» периоде абсцесса (абсцесс-тонзиллэктомия).
Оперативное вмешательство на стороне абсцесса, если операцию производят под местной анестезией, отличается значительной болезненностью, однако при наличии гноя в околоминдаликовом пространстве облегчает отсепаровку миндалины, поскольку сам нагноительный процесс при распространении гноя вокруг миндаликовой капсулы частично «проделывает» эту работу. Начинать оперативное вмешательство следует с больной стороны. После удаления миндалины и ревизии полости абсцесса следует тщательно удалить остатки гноя, прополоскать полость рта раствором охлажденного фурацилина, нишу небных миндалин и полость абсцесса обработать 70% раствором этилового спирта и лишь после этого приступать к оперативному вмешательству на противоположной стороне. Некоторые авторы рекомендуют производить абсцесс-тонзиллэктомию лишь «причинной» миндалины.
По Б.С.Преображенскому, абсцесс-тоизиллэктомия показана:
- при повторных ангинах и абсцессах;
- при затяжном течении околоминдаликового абсцесса;
- при намечающейся или развившейся септицемии;
- когда после хирургического или спонтанного вскрытия абсцесса наблюдается кровотечение из околоминдаликовой области.
В последнем случае в зависимости от интенсивности кровотечения перед удалением миндалины целесообразно взять на провизорную лигатуру наружную сонную артерию и в наиболее ответственные этапы операции зажимать ее специальным эластичным (мягким) сосудистым зажимом. После перевязки кровоточащего сосуда в ране зажим отпускают и проверяют операционное поле на предмет отсутствия или наличия кровотечения.
Источник
Паратонзиллярный абсцесс
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Общие сведения
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
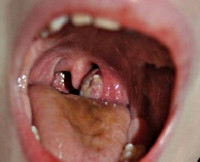
Паратонзиллярный абсцесс
Причины паратонзиллярного абсцесса
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Патогенез
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
Классификация
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Симптомы паратонзиллярного абсцесса
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
Осложнения
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Диагностика
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×109/л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Лечение паратонзиллярного абсцесса
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз и профилактика
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
Источник