Чем лечить насморк у новорожденного ребенка?
Содержание статьи
Как и какими средствами можно лечить насморк у малыша?
консультирует детский ЛОР-врач медицинского центра «Онни»
Как и чем лечить насморк у ребенка — это, пожалуй, самый распространенный вопрос, который беспокоит молодых мам. Заложенность носа при насморке возникает по двум причинам: избыточная продукция слизи (соплей) и отек мягких тканей полости носа. Это может затруднить сон у ребенка и привести к развитию инфекции пазух (синусит). Другое неприятное последствие насморка и заложенности носа — это нарушение грудного вскармливания. Малыши дышат через носик, когда сосут грудь. Если нос будет заложен, то малыш просто будет вынужден бросать грудь, чтобы дышать. Если малыш мало ест, в ответ на это у мамы вырабатывается меньше молока, что может привести к недостаточному набору массы тела ребенка, обезвоживанию, иммунодефициту. Если ребенок живет с хронической заложенностью носа больше года, это приводит к постепенной деформации лицевого черепа: лицо вытягивается, верхняя челюсть сужается относительно нижней, происходит нарушение формирования прикуса, увеличивается высота свода твердого неба. Это так называемый «аденоидный хабитус». При этом у ребенка с хронически заложенным носом почти всегда приоткрыт рот, в уголках рта появляются «заеды» — участки воспаления из-за текущей слюны. Необходимо вовремя проводить лечение простуды и насморка, не доводя проблему до хронической формы.
Давайте разберемся, какие варианты насморка бывают у новорожденных, и как их лучше лечить в домашних условиях.
Насморк у новорожденных: частые причины
При возрасте ребенка до 3-х месяцев заложенность носа может возникнуть или усилиться из-за еще слабой иммунной системы. В этом возрасте насморк для ребенка критичен, так как из-за небольшого объема носовых ходов, у ребенка практически всегда нарушается носовое дыхание.
В возрасте старше трех месяцев заложенность носа и насморк, хотя и неприятны, но уже не так критичны для сохранения носового дыхания, так как внутреннее пространство носовых ходов к этому возрасту у малыша становится несколько больше. Однако и в этом возрасте насморк может существенно осложнить носовое дыхание и грудное вскармливание. Самой частой причиной является вирусная инфекция. Всего существует около двух сотен вирусов, способных вызвать простуду, при которой основной симптом — насморк. Ребенок может часто простужаться до тех пор, пока его иммунитет не «познакомится» со всеми видами вирусов. Если взрослый человек в норме переносит простуду 3-4 раза за год, то малыш может болеть 8-10 раз за год.
Однако насморк у ребенка не всегда означает простуду. Зимой или в холодную погоду нос ребенка пытается защитить себя от воздействия холода, выделяя больше слизи, чтобы очищать себя. Другой распространенной причиной насморка может быть аллергическая реакция или прорезывание молочных зубов (в этом случае также наблюдается и обильное слюнотечение). Помните, что нарушение носового дыхания может быть вызвано попаданием инородного тела (например, кусочка пищи) в носовые ходы.
О чем могут рассказать цветные сопли у ребенка?
Прозрачные детские сопли — это самый распространенный тип соплей, и они не должны вызывать особую тревогу. Этот цвет соплей может просто свидетельствовать об активации естественного способа очистки носа на холодном воздухе или в запыленной (загрязненной) атмосфере. Но прозрачные сопли могут быть и признаком аллергической реакции, либо служить первыми признаками начинающейся простуды.
Белые сопли чаще встречаются у детей старше одного года. Обычно белый цвет вызван потреблением молока, которое делает слизь гуще и придает ей белесый цвет. Когда малыши становятся старше и перестают сосать грудь, наличие белой слизи может быть признаком обезвоживания.
Светло-желтые сопли. Слизь может пожелтеть, если некоторое время задерживается в носу или в пазухах ребенка. Хотя желтый цвет соплей обусловлен окраской частично распавшихся иммунных клеток крови — лейкоцитов и моноцитов, наличие светло-желтых выделений не всегда означает, что у ребенка в настоящее время есть синусовая инфекция. Сопли могут также пожелтеть, при прогрессировании обычной простуды. Но если у ребенка сопли желтого цвета сохраняются в течение более двух недель, необходимо обратиться за консультацией к детскому оториноларингологу, чтобы предотвратить развитие синуситов.
Желтые сопли. Если светло-желтые сопли ребенка стали опалесцирующими желтыми или ярко-желтыми, это может быть признаком того, что у вашего ребенка уже развилась синусовая инфекция. В этом случае необходимо пройти осмотр у педиатра или детского ЛОР-врача.
Зеленые сопли. Сопли вашего ребенка могут стать зелеными, когда простудное заболевание прогрессирует. Зеленые сопли могут также возникнуть и при уже развитой инфекции придаточных пазух носа. Если зеленые сопли наблюдаются только по утрам, когда ребенок просыпается, это не является признаком синусовой инфекции. Когда ребенок спит, бактерии накапливаются в слизи и окрашивают сопли в зеленый цвет. Однако если у ребенка зеленые сопли выделяются в течение всего дня в течение нескольких дней, необходимо показать ребенка врачу на предмет возможного синусита или другой инфекции.
Оранжевые, красные или коричневые сопли. Цвета от ярко-красного до оранжевого и коричневого — все это признаки того, что в слизи из носа содержится кровь. Коричневые цвета означают, что из носа вашего ребенка вытекает старая засохшая кровь. Яркие красные цвета — признаки свежего кровотечения. Нос любого человека, включая младенцев, может кровоточить без какой-либо серьезной причины. Это связано со скоплением капилляров в носу. Зимой или в сухую погоду слизистая носа очень легко растрескиваются и кровоточит. Также, прожилки крови могут появляться если ребенок сам сморкается и делает это через чур активно. Нет необходимости беспокоиться, если у ребенка кровь в соплях появилась один или два раза. Если же кровь появляется в соплях регулярно, ребенка необходимо срочно показать врачу.
Черные или серые сопли. Сопли, окрашенные в черный или серый цвет, являются признаком того, что ребенок дышал загрязненным воздухом. Дым (печной, сигаретный), пыль, грязь и другие частицы могут попасть на слизистую носа у ребенка, вызывая ее окрашивание. Слизь задерживает частицы, предупреждая их попадание в легкие, и выводит из организма.
Как маме самой очищать нос ребенка?
Нельзя использовать ватные палочки без «ограничителя» или любые другие палочки, с намотанной на них ватой для очистки носовых ходов. Во-первых кусок ваты легко может застрять в носовом ходе ребенка, и при попытке его вытащить, вытаскивается только палочка, а вата остается в носовом ходу. Именно с таким «инородным телом» в носу чаще всего обращаются родители к ЛОР-врачу. Также, самой палочкой легко можно повредить слизистую оболочку носа, которая может инфицироваться.
Один из самых безопасных и эффективных способов помочь избавиться от заложенности у ребенка — это промывание при помощи спрея с физиологическим раствором или соленой морской водой, которые продаются в аптеках без рецепта. Спрей распыляется в каждую ноздрю, вызывая разжижение слизи, после чего слизь отсмаркивается. Если ребенок еще не умеет сморкаться, вы можете использовать соплеотсос.
Иногда носик ребенка так сильно заложен, что его необходимо регулярно очищать для восстановления носового дыхания. Важно обеспечить, чтобы у новорожденного был чистый нос и хорошее носовое дыхание перед кормлением грудью, чтобы ребенок мог спокойно поесть, не бросая грудь. Для этого вы можете воспользоваться детским аспиратором для носа, который выглядит как резиновая груша с прозрачной пластиковой насадкой или трубочкой с закругленным концом. Использование аспиратора помогает естественным способом дома удалить все лишние сопли из носа ребенка.
Остались вопросы?
Получите онлайн-консультацию у ведущих педиатров
Санкт-Петербурга!
На ваши вопросы ответит профессиональный и опытный детский врач.
Медицинская помощь для ребенка не выходя из дома в удобное время.
Консультация по Skype длится 45 минут.

Как пользоваться детским аспиратором?
- Возьмите аспиратор в правую руку, сожмите грушу аспиратора рукой, чтобы выдавить из нее воздух.
- Приложите наконечник аспиратора к ноздре ребенка. Если ребенок старше года, и диаметр носового хода позволяет, то наконечник аспиратора можно вставить в ноздрю на глубину до 5мм.
- Медленно разожмите сжатую грушу. Благодаря вакууму сопли будут удалены из носа ребенка в аспиратор.
- Прежде чем очищать вторую ноздрю, обязательно смените наконечник аспиратора.
- После использования, аспиратор обязательно необходимо вымыть, высушить и обработать антисептическим раствором.
Делать эту процедуру необходимо примерно за 15 минут до кормления ребенка и перед сном. Это поможет ребенку легче дышать, когда он сосет грудь, берет бутылочку или ложится спать. У некоторых детей удаление соплей из носа вызывает дискомфорт, ребенок может плакать, «не даваться». Это нормальная реакция, аспирация соплей из носа абсолютно безболезненна, ребенок просто боится «нового».
В каких случаях немедленно обращаться к врачу?
- Если у ребенка в возрасте с рождения до года заложен нос, и ваши усилия по промыванию или аспирации не дали результата
- Грудной ребенок из-за заложенности носа не может нормально есть
- Вы заметили, что грудной ребенок мало ест и мало писает (признак обезвоживания)
- У ребенка держится температура выше 37,8 С в течение более трех дней
- Вы подозреваете, что у ребенка болят уши
- Помимо насморка присутствует кашель
- Зеленые или желтые сопли держатся больше двух недель
- Из носа появился неприятный запах (что может свидетельствовать об инородном теле)
Вызывайте скорую помощь, если у ребенка заложен нос и при этом:
- Он вообще отказывается пить жидкость или не берет грудь
- Помимо насморка у ребенка кашель, который вызывает рвоту
- Если при кашле у ребенка изменяется цвет лица (бледнеет, синеет)
- Если в соплях или в откашливаемой мокроте постоянно присутствуют прожилки крови
- Если вы видите, что насморк вызывает явные проблемы с дыханием
- Наблюдается синюшность губ или слизистых оболочек
У нас вы можете проконсультировать ребенка у ЛОР-врача в медицинском центре, либо вызвать его на дом. В качестве отличного способа диагностики патологий носа у детей в нашем медицинском центре применяется специальный детский гибкий ЛОР-эндоскоп, который позволяет быстро и четко поставить диагноз.
Остались вопросы?
Получите онлайн-консультацию у ведущих педиатров
Санкт-Петербурга!
На ваши вопросы ответит профессиональный и опытный детский врач.
Медицинская помощь для ребенка не выходя из дома в удобное время.
Консультация по Skype длится 45 минут.

Источник
Лечение вирусной ангины у детей
Воспаление миндалин, больше известное, как ангина, является заболеванием инфекционно-аллергического характера и особенно тяжело переносится детьми.
Чаще всего возбудителем болезни становится бактерия стрептококк, способная «расплавлять» окружающие ткани, тем самым защищая себя от иммунных клеток организма.
Мощные лимфоузлы, расположенные вокруг глотки, не справляются с атакой возбудителя, поэтому организм начинает выработку антител, способных находить патогенные бактерии, парализуя их деятельность.
В итоге стрептококки побеждены, но детский организм вырабатывает так много антител, что помимо чужеродных клеток, начинают страдать собственные ткани организма, прежде всего сердце и суставы. Поэтому лечение ангины у ребенка всегда лучше доверить квалифицированному врачу.
В 10% случаев ангину у детей может вызвать золотистый стафилококк, редко пневмококк, гемофильная палочка, хламидии и грибковая флора. Вирусные возбудители (аденовирусы, вирус герпеса) чаще атакуют организм детей до 3 лет.
Как и почему происходит заражение?
Инфицирование происходит воздушно-капельным путем, от больного человека, при использовании общей посуды и употреблении зараженной еды, а также по ряду других факторов:
- ослабление иммунитета;
- переохлаждение или употребление холодных продуктов и напитков;
- ротовое дыхание (при хроническом аденоидите, искривлении носовой перегородки);
- раздражение слизистой носоглотки при насморке;
- недавно перенесенные вирусные заболевания;
- воспалительные заболевания ЛОР-органов (синуситы, гаймориты, отиты);
- кариес и другие инфекции ротовой полости.
Вторичная ангина у детей может возникнуть на фоне скарлатины, дифтерии, мононуклеоза, а также при заболеваниях крови.
В любом случае ангина развивается стремительно, за считанные часы, и протекает у детей особенно остро, сопровождаясь основными симптомами -болью в горле при глотании и повышением температуры тела.
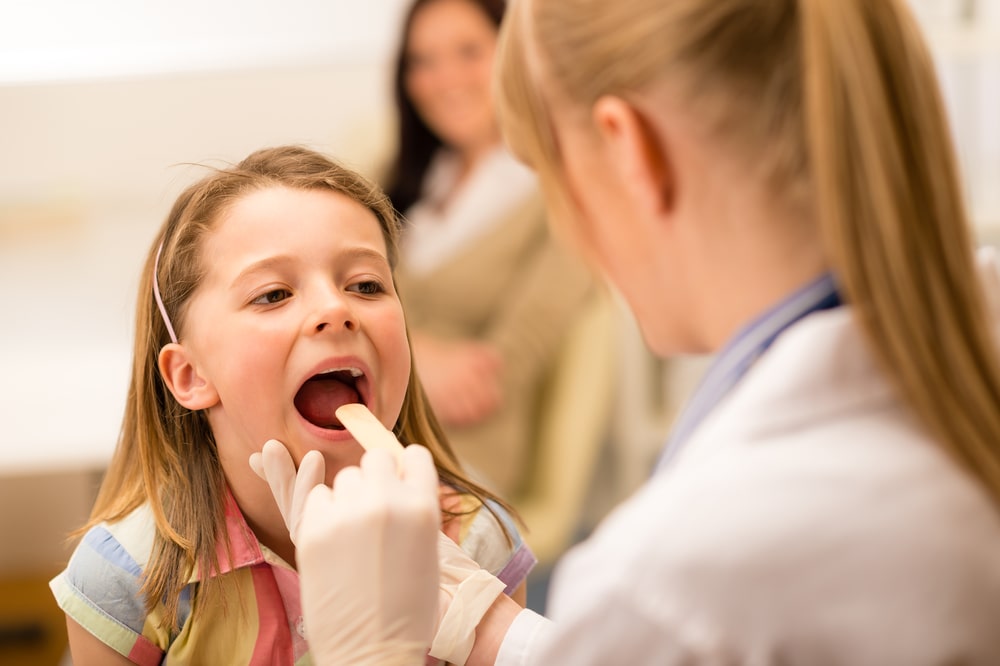
Ангина у детей: формы и клинические проявления
В зависимости от характера изменения и степени поражения миндалин различают несколько форм ангины.
Катаральная ангина
Легкая форма, характерная увеличением и покраснением миндалин, а также отсутствием гнойных очагов поражения. Ребенок ощущает сухость во рту, появляется беловатый налет на языке, шейные лимфоузлы увеличены незначительно. Помимо боли в горле, усиливающейся при глотании, ребенок ощущает першение и жжение. Температура повышается до 38 градусов, дети жалуются на слабость и головную боль.
Фолликулярная ангина
Тяжелое заболевание, при котором миндалины покрываются гнойными точечными фолликулами. На 2-3 день гнойники вскрываются, оставляя ранки, которые быстро заживают. Присутствует сильная боль в горле, отдающая в ухо, затрудняет глотание, дети отказываются от еды и питья. Лимфоузлы увеличены и болят при легком надавливании. Лихорадка и озноб сопровождаются температурой до 40 градусов, возможна рвота, судороги и обморок.
Лакунарная ангина
В лакунах, между долями миндалин, появляются островки желтого гнойного налета, имеющие свойство объединяться в широкие гнойные очаги. Симптомы схожи с проявлениями гнойной фолликулярной ангины, но более выражены и сопровождаются тяжелой интоксикацией организма. Ребенку больно поворачивать голову, рот открывается с трудом, от чего речь становится невнятной.
Вирусная (герпетическая) ангина
Чаще всего развитию болезни способствуют авитаминоз и ослабленный иммунитет. Миндалины покрываются красными пузырьками, которые лопаются, а на их месте остаются мелкие язвочки. Помимо боли в горле, симптомы носят острый респираторный характер: кашель, насморк, боли в животе, расстройство желудка, а также стоматит и конъюнктивит. Отсутствие своевременного лечения герпетической ангины у детей может привести к серозному менингиту.
Грибковая ангина
Относительно легкая форма ангины, возникающая у детей до 3 лет. Отличается налетом белых, творожистых хлопьев на миндалинах и при должном лечении проходит за неделю.
Чем опасна ангина?
Как показывает практика, только в половине случаев увеличение миндалин и боль в горле вызваны гнойной ангиной. Множество заболеваний, таких, как дифтерия или вирус Эпштейна-Барр имеют схожие с ангиной симптомы. Поэтому точно определить заболевание и назначить необходимое лечение может только квалифицированный доктор, располагающий современным диагностическим оборудованием и оснащенной лабораторией.
Каждый возбудитель ангины чувствителен к определенному виду антибиотиков, назначаемых врачом в зависимости от поставленного диагноза.
Помните!
Неправильное или несвоевременное лечение ангины у детей, а также надежда на народные средства «от красного горла» могут привести к тяжелым осложнениям и необратимым последствиям.
Промедление с диагностикой и затянувшееся лечение провоцируют развитие ревматоидного артрита, болезней сосудов, сердца (в том числе ревматического эндокардита), почечной недостаточности и множества хронических заболеваний, приводящих к инвалидности.
Лечение ангины у ребенка — прерогатива высококвалифицированных врачей
Купировать симптомы гнойной ангины у ребенка несложно, но установить первопричину, а также исключить дифтерию и развитие осложнений может лишь специалист. Наши доктора рекомендуют обратиться за медицинской помощью сразу, как только ребенок начнет жаловаться на боль в горле и недомогание.
До обращения в клинику родителям необходимо изолировать ребенка от братьев и сестер и обеспечить малышу постельный режим. Высокую температуру можно сбить детским Панадолом или Нурофеном, строго соблюдая дозировку.
Для профилактики обезвоживания нужно давать побольше теплой жидкости: молоко, чай, морс, компот, травяные настои с ромашкой или шиповником, минеральную воду без газа.
По возможности, каждые полчаса полоскать горло раствором фурацилина или настоем трав. Совсем маленьким детям при гнойной ангине делают орошения с помощью пульверизатора или ингалятора.
Самостоятельное лечение ангины антибиотиками может оказаться бесполезным, ведь только в лабораторных условиях можно определить штамм возбудителя и его устойчивость к ряду препаратов. Неправильно подобранный антибиотик способен усугубить ситуацию, нарушив баланс кишечной микрофлоры.
Не нужно рисковать здоровьем ребенка. Только своевременно оказанная помощь детского отоларинголога поспособствует более легкому течению болезни и полному выздоровлению малыша.
Источник
gormed.su
Чтобы защитить вашего малыша от болезней «уха-горла-носа» и их последствий, необходимо, прежде всего, осознать многообразие и опасность таких болезней. У ЛОР-заболеваний в детском возрасте симптомы (в отличии от взрослых) бывают яркими и с выраженным болевым синдромом. Поэтому особенно важно обратиться к детскому ЛОР врачу как можно быстрее, при появлении первых симптомов!
Особенности строения ЛОР-органов у младенцев
Полость носа и околоносовые пазухи
Размеры полости носа у новорождённых и грудных детей относительно небольшие. Полость носа короче, уже и расположена ниже, по сравнению с другими возрастными группами, вследствие недоразвития лицевого скелета. Вертикальный размер носовой полости значительно уменьшен из-за отсутствия перпендикулярной пластинки решётчатой кости, формирующейся только к 6-летнему возрасту. Нижняя стенка полости носа тесно соприкасается с зубными зачатками в теле верхней челюсти, с чем связан риск развития остеомиелита верхней челюсти при воспалении полости носа и решётчатых пазух. Ускорение роста происходит уже в первом полугодии жизни и связано с интенсивным развитием черепа, главным образом верхнечелюстного отдела, и прорезыванием зубов.
Наряду с малыми размерами полости носа имеет значение резкое сужение носовых ходов, закрытых хорошо развитыми носовыми раковинами. Нижние носовые раковины расположены низко, плотно прилегают ко дну полости носа, вследствие чего нижние носовые ходы непроходимы для воздуха. Верхние и средние носовые ходы практически не выражены, дети вынуждены дышать через узкий общий носовой ход. В данной возрастной группе часто встречается выраженное затруднение носового дыхания, особенно при скоплении слизистого секрета или корочек в полости носа.
В результате несоответствия значительного объёма носовых раковин узкой дыхательной области острый ринит у новорождённых и грудных детей протекает тяжело, с преобладанием общих симптомов и частым развитием осложнений. Даже небольшое набухание слизистой оболочки узкой и маленькой полости носа приводит к прекращению носового дыхания. Дыхание ребёнка принимает характер «летучего»: дети дышат часто и поверхностно, но крылья носа не раздуваются, как при пневмонии. Сосание резко затруднено или невозможно, нарушен сон; ребёнок беспокоен, масса тела снижается, возможно присоединение диспепсии, гипертермии. Дыхание через рот приводит к аэрофагии с метеоризмом, ещё более затрудняющим дыхание и приводящим к нарушению общего состояния ребёнка. При заложенности носа ребёнок откидывает голову назад, чтобы было легче дышать , возможны судороги. В связи с выраженной наклонностью к генерализации любых воспалительных процессов у новорождённых и грудных детей острый ринит протекает как острый ринофарингит. При этом на мягком нёбе можно видеть покрасневшие, выдающиеся кпереди бугорки — закупоренные слизистые желёзки.
Для этой возрастной группы характерен так называемый задний насморк, обусловленный скоплением инфицированной слизи в задних отделах носа, связанный с затруднением отхождения секрета в носоглотку из-за особенностей строения хоан. На задней стенке глотки видны полоски вязкой мокроты, спускающейся из носа, гиперемия лимфоидных гранул задней стенки глотки; можно определить увеличенные затылочные и шейные лимфатические узлы.
Слизистая оболочка полости носа у детей раннего возраста очень нежная, хорошо васкуляризирована. Наблюдаемая у новорождённых складчатость слизистой оболочки носовой перегородки вскоре исчезает. Реснитчатый эпителий непосредственно переходит в многослойный эпителий преддверия носа. Важная особенность полости носа у новорождённых и детей первого полугодия жизни — отсутствие кавернозной (пещеристой) ткани в области свободного края нижней и средней носовой раковины. В связи с этим у детей этого возраста практически не бывает спонтанных носовых кровотечений, в отличие от старших детей. При появлении кровянистых выделений из носа необходимо провести тщательное обследование для исключения врождённой гемангиомы или инородного тела полости носа. По той же причине у новорождённых и детей первого полугодия жизни нецелесообразно применять сосудосуживающие капли в нос, действие которых рассчитано на рефлекторное сокращение кавернозной ткани носовых раковин. Редкость спонтанных носовых кровотечений также объясняют недоразвитием и глубоким расположением веточек носонёбной артерии и её анастомозов в передненижней части носовой перегородки (кровоточащая зона Киссельбаха).
Околоносовые пазухи у новорождённых недоразвиты и формируются в процессе развития лицевого скелета и роста ребёнка. При рождении имеются две околоносовые пазухи: хорошо развитая решётчатая пазуха (передние и средние клетки решётчатого лабиринта) и рудиментарная верхнечелюстная пазуха в виде узкой щели (дивертикул слизистой оболочки) у внутреннего угла глазницы в толще кости верхней челюсти. Лобная, клиновидная пазухи и задние клетки решётчатой кости находятся в зачаточном состоянии. В связи с этим из заболеваний околоносовых пазух у новорождённых и грудных детей преобладает поражение решётчатого лабиринта (этмоидит), протекающее особенно тяжело с орбитальными и септическими осложнениями.
Сопли у грудничка
Очень часто возникают ситуации, когда у ребенка текут сопли, при этом нет никаких признаков простуды. Такой насморк носит физиологический характер, он может продолжаться, пока новорожденному не исполнится 2 месяца. Факторы, вызывающие появление соплей у новорожденных:
- Инфекция. Чаще всего простудные заболевания возникают при попадании в организм вирусной инфекции, передаваемой воздушно-капельным путем. ОРВИ у младенцев прогрессирует стремительно и проявляется ярко выраженной симптоматикой.
- Аллергия. Сопли у детей еще могут иметь аллергический характер. Возникают они при носовом вдыхании таких аллергенов как пыль, пыльца цветущих растений, пух, шерсть. В таких ситуациях усложняется процесс дыхания, малыш начинает чихать, из носа выделяются водянистые сопли. Реакция сосудов на внешние раздражители. Очень часто сопли у новорожденных возникают при высокой чувствительности сосудов носоглотки на окружающие факторы. Обычно проявляется такой процесс приступами чиханья, поочередной заложенностью носовых пазух, обильными выделениями из носа.
- Увеличенные аденоиды. Особенность физиологии детской дыхательной системы заключаются в том, что при рождении у деток начинают стремительно расти аденоиды. Они иногда провоцируют образование соплей, которые имеют зеленоватый цвет. В таких случаях необходимо грудничку капать в нос 1%-ый раствор колларгола.
Лечение ринита у новорожденных характеризуется сложностью, что обусловлено узкими носовыми ходами. Протекание ринита у новорожденных имеет свои особенности, что объясняется физиологическими и анатомическими особенностями грудного ребенка. Сложность течения болезни заключается в том, что груднички не могут самостоятельно освободить нос от скопившейся слизи, а также не умеют дышать ртом, что особенно опасно во время сна и кормления грудью.
Многие родители не знают, что делать, когда сопли у новорожденного беспокоят малыша и днем, и ночью. Самостоятельно нельзя начинать проводить медикаментозное лечение ринита у малыша, терапия может быть назначена только специалистом.
 Чем лечить насморк у новорожденного, зависит от факторов, вызвавших такое состояние слизистой оболочки носа ребенка. Еще до посещения кабинета специалиста родители могут выполнить действия, направленные на облегчение состояния их малыша. Прежде всего, если наблюдается сильный насморк у младенца, затрудняющий носовое дыхание, необходимо очистить носовые ходы от патологического секрета. Для этой процедуры хорошо подходят растворы на основе морской воды или обычный физраствор
Чем лечить насморк у новорожденного, зависит от факторов, вызвавших такое состояние слизистой оболочки носа ребенка. Еще до посещения кабинета специалиста родители могут выполнить действия, направленные на облегчение состояния их малыша. Прежде всего, если наблюдается сильный насморк у младенца, затрудняющий носовое дыхание, необходимо очистить носовые ходы от патологического секрета. Для этой процедуры хорошо подходят растворы на основе морской воды или обычный физраствор
Увлажнение воздуха должно стать еще одним действием родителей, которые не знают, что делать, когда у младенца насморк. Хорошо проветренное помещение с влажным воздухом способствует более быстрому восстановлению слизистой оболочки носа. Повысить влажность в сухом помещении можно с помощью использования увлажнителя воздуха. Оптимальные показатели влажности воздуха в комнате, где находится больной ребенок — 50% при температуре 20-21ºС.
Лечение прозрачных соплей у ребенка должно проводиться только по назначению врача, поскольку такой симптом может указывать на несколько заболеваний. Независимо от причины появления ринита родители должны регулярно очищать носик крохи, улучшая этими действиями носовое дыхание. Для этого можно использовать специальный прибор для отсасывания слизи — назальный аспиратор. Если в носу прозрачные сопли густые настолько, что их сложно удалить из носовой полости, необходимо слизь сначала разжижить. Для этого хорошо подходят растворы на основе морской воды, а также отвары таких трав, как ромашка. Нужно закапать несколько капель в каждый носовой ход ребенка, а затем воспользоваться аспиратором. Важно придерживаться не симптоматического лечения, а проводить действия, направленные на устранение причины развития заболевания. Родители должны своевременно обратиться к специалистам, которые скажут, чем лечить у ребенка прозрачные сопли, предварительно установив точный диагноз.
Глотка
У детей рядом со срединной перегородкой заглоточного клетчаточного пространства имеются лимфатические узлы, куда впадают лимфатические сосуды от небных миндалин, задних отделов носовой и ротовой полостей. С возрастом эти узлы атрофируются; у детей они могут нагнаиваться, образуя заглоточный абсцесс.
У детей часто встречаются аденоиды.
Гортань
У новорожденных и лиц молодого возраста гортань располагается несколько выше, чем у взрослых (у взрослых верхний край гортани на границе IV и V шейных позвонков).
У детей кадык мягкий и не пальпируется.
У детей в подголосовой полости хорошо развит рыхлый подслизистый слой. Воспалительный отек его называется ложным крупом.
Наружное ухо
У новорожденного и младенца в первые 6 месяцев жизни вход в наружный слуховой проход имеет вид щели за счет того, что верхняя стенка почти вплотную прилегает к нижней.
У новорожденных височная кость еще не полностью развита, поэтому костная часть слухового прохода у них отсутствует, существует лишь костное кольцо, к которому прикрепляется барабанная перепонка. Костная часть слухового прохода формируется к 4 годам и до 12-15 лет меняются диаметр просвета, форма и величина наружного слухового прохода.
Барабанная перепонка
У детей барабанная перепонка имеет почти круглую форму и значительно толще, чем у взрослых (0,1 мм), за счет внутреннего и наружного слоев. Поэтому при острых средних отитах у детей может не наблюдаться перфорации барабанной перепонки.
Среднее ухо
Слуховая (евстахиева) труба у детей шире и короче, чем у взрослых.
Сосцевидный отросток
У новорожденного сосцевидная часть среднего уха имеет вид небольшого возвышения позади верхнезаднего края барабанного кольца, содержащего только одну полость — антрум. Формирование сосцевидного отростка заканчивается к началу 7-го года жизни ребенка.
Тугоухость
Это заболевание, характеризующееся снижением слуха, вплоть до полной его потери. Встречается патология среди людей различных возрастных категорий, может быть врожденной или приобретенной проблемой. Тугоухость у новорожденных чаще всего появляется как результат перенесения женщиной каких-либо инфекционных или вирусных заболеваний во время беременности.
Проблема нарушений слуха у новорожденных очень актуальна как с социальной, так и с медицинской точки зрения. Все дело в том, что снижение слуха у малыша приводит к наличию отклонений речевого развития, влияет на интеллект и формирование личности.
Поэтому еще до выписки во многих современных родильных домах каждый малыш проходит тест на тугоухость у новорожденных с помощью специального автоматизированного оборудования. Если тест не был пройден, выдается направление к узкому специалисту для дальнейшего обследования и тестирования слуха.
Симптомы врожденной тугоухости
Главным симптомом тугоухости у новорожденных является отсутствие какой-либо реакции на звуки. При нормальном слуховом развитии малыши уже в возрасте двух недель вздрагивают от внезапных или слишком громких звуков.
В месяц малыш уже реагирует на голос мамы, в три месяца узнает по звуку любимые игрушки. И поворачивает голову в сторону звука. Если такой реакции не наблюдается нужно срочно обращаться к врачу.
К числу наиболее вероятных причин тугоухости у новорожденных относятся:
- грипп, токсоплазмоз, герпес и краснуха, перенесенные во время беременности матерью;
- прием алкоголя и курение;
- недоношенность малыша, вес менее 1500 гр.;
- плохая наследственность.
Также риск тугоухости у новорожденных повышается, если беременной женщиной осуществлялся прием токсичных медикаментов (стрептомицин, фуросемид, аспирин, гентамицин и др.)
Различают три степени нарушения слуха у новорожденных:
- Первая степень заболевания считается самой легкой, при ней человек может воспринимать шепот на расстоянии от 1 до 3 метров, а разговорную речь средней громкости с 4х метров. Затруднения слухового восприятия наблюдаются при искажении речи собеседника, а также при наличии постороннего шума.
- При наличии второй степени тугоухости у ребенка возникают затруднения при распознавании шепота на расстоянии больше метра. При этом разговорная речь лучше всего воспринимается, когда собеседник удален не более чем на 3,5-4,0 метра. Однако и при таком удалении некоторые слова могут восприниматься неразборчиво.
- Самой тяжелой является третья степень тугоухости. При таком нарушении слуха шепот практически неразличим даже на очень близком расстоянии, а разговорная речь может восприниматься только на расстоянии не более 2 метров.
Острый средний отит
Особенность диагностики
 Клиническая диагностика. Последовательность развития острого среднего отита такая же, как у детей других возрастных групп: катаральная стадия воспаления, образование экссудата, перфорация барабанной перепонки и гноетечение из уха, развитие осложнений или благоприятное разрешение процесса. Наиболее важный симптом заболевания — боль в ухе — у новорождённых и грудных детей обнаруживают по изменению поведения ребёнка. Острая боль возникает внезапно и обычно бывает настолько сильно выражена, что ребёнок задерживает дыхание. Дети второго полугодия жизни прекращают игру, хватаются рукой за ухо. При чихании, глотании, кашле, сопровождающихся повышением давления воздуха в барабанной полости, боль усиливается; временами боль утихает. Ребёнок заторможен, податлив, сонлив. Через определённые промежутки времени болевой приступ повторяется с прежней или большей интенсивностью. Иногда беспокойное поведение ребёнка сменяется кажущимся успокоением, ребёнок много спит, засыпает во время кормления, вялый, что указывает на угнетение нервной системы. Повышается температура тела; дети плохо спят, часто просыпаются с криком и долго не успокаиваются, вздрагивают, стонут. Выражение лица страдальческое, фиксированный взгляд, болезненные гримасы. Перемена положения ребёнка не оказывает успокаивающего воздействия.
Клиническая диагностика. Последовательность развития острого среднего отита такая же, как у детей других возрастных групп: катаральная стадия воспаления, образование экссудата, перфорация барабанной перепонки и гноетечение из уха, развитие осложнений или благоприятное разрешение процесса. Наиболее важный симптом заболевания — боль в ухе — у новорождённых и грудных детей обнаруживают по изменению поведения ребёнка. Острая боль возникает внезапно и обычно бывает настолько сильно выражена, что ребёнок задерживает дыхание. Дети второго полугодия жизни прекращают игру, хватаются рукой за ухо. При чихании, глотании, кашле, сопровождающихся повышением давления воздуха в барабанной полости, боль усиливается; временами боль утихает. Ребёнок заторможен, податлив, сонлив. Через определённые промежутки времени болевой приступ повторяется с прежней или большей интенсивностью. Иногда беспокойное поведение ребёнка сменяется кажущимся успокоением, ребёнок много спит, засыпает во время кормления, вялый, что указывает на угнетение нервной системы. Повышается температура тела; дети плохо спят, часто просыпаются с криком и долго не успокаиваются, вздрагивают, стонут. Выражение лица страдальческое, фиксированный взгляд, болезненные гримасы. Перемена положения ребёнка не оказывает успокаивающего воздействия.
Ребёнок до 4-5 мес не может локализовать боль, только беспомощно вертит головкой. Наблюдаются беспорядочные и навязчивые движения: маятникообразное движение головой и «симптом пережёвывания языка». Причина этих движений — стремление ребёнка найти оптимальное положение, в котором меньше бы болело ухо. На высоте боли возможны судороги рук (поза капельмейстера) или ложный опистотонус. При нарастании интоксикации возможно присоединение судорожных сокращений глазных мышц. Дети второго полугодия жизни тянутся руками к больному уху, трут его тыльной стороной кисти, стараются всунуть пальчик в слуховой проход. Грудные дети отказываются от еды; охотнее сосут грудь, противоположную стороне больного уха. Характерна болезненность при надавливании на козелок (симптом Ваше), так как по неокостеневшей части слухового прохода давление непосредственно передаётся на воспалённую барабанную перепонку (после года жизни болезненность при надавливании на козелок указывает только на поражение наружного слухового прохода).
Диагностика заболеваний ЛОР-органов у младенцев
 Обследование и лечение малышей заметно отличается от работы с взрослыми пациентами. Маленький пациент не всегда может толково рассказать, что его беспокоит, не умеет правильно рассасывать таблетки, полоскать горло. Умение и навыки хорошего детского ЛОР врача находить подход к захворавшему малышу, налаживать с ним психологический контакт не менее ценны, чем профессиональные навыки специалиста-отоларинголога. Физиологические и анатомические особенности организма маленького ребенка обуславливают специфичность проведения лечебных процедур, осмотра ЛОР-органов, анестезии (при необходимости).
Обследование и лечение малышей заметно отличается от работы с взрослыми пациентами. Маленький пациент не всегда может толково рассказать, что его беспокоит, не умеет правильно рассасывать таблетки, полоскать горло. Умение и навыки хорошего детского ЛОР врача находить подход к захворавшему малышу, налаживать с ним психологический контакт не менее ценны, чем профессиональные навыки специалиста-отоларинголога. Физиологические и анатомические особенности организма маленького ребенка обуславливают специфичность проведения лечебных процедур, осмотра ЛОР-органов, анестезии (при необходимости).
Современные методы диагностики ЛОР-патологии включают в себя: уточнения жалоб родителей, вопросов лечебно-диагностического комплекса и др , объективный осмотр, лабораторные анализы, эндоскопические и компьютерные исследования носа, горла, и уха, ультразвук.
Лечение заболеваний ЛОР-органов у младенцев
 Важнейшей задачей в лечении отоларингологических заболеваний является недопущение пер?
Важнейшей задачей в лечении отоларингологических заболеваний является недопущение пер?