Ангина при ВИЧ-инфекции
Содержание статьи
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Ангина при ВИЧ-инфекции внесена в класс вульгарных ангин, поскольку ангинозный процесс, возникающий в глотке, относится к вторичным заболеваниям, обусловленными СПИДом, вызываемым Т-лимфотропным человеческим вирусом 3-го типа, в результате которого происходит бурное развитие так называемой оппортунистической инфекции, в изобилии вегетирующей в слизистой оболочке глотки и ее лимфоаденоидных образованиях.
[1], [2], [3], [4], [5], [6], [7]
Чем вызывается ангина при ВИЧ?
Наряду с банальной гноеродной инфекцией, поражения верхних дыхательных путей при СПИДе могут вызывать грибы, пневмоцисты, герпетические вирусы, вирусы Эпстайна — Барра, цитомегаловирусы и др. СПИД в полностью клинически развитой стадии проявляется вторичными инфекционными или опухолевыми процессами.
Симптомы ангины при ВИЧ
Как отмечают ряд авторов, у 30-50% больных через 3-6 нед после заражения, в сущности, в латентном периоде ВИЧ-инфекции, развиваются явления, напоминающие ангину при мононуклеозе: лихорадка до 38-39,5°С, воспаление лимфоаденоидных образований глотки, регионарный лимфоаденит, увеличение печени и селезенки, а также воспалительные очаги в других органах. Симптомы ангины быстро проходят, однако возникающая в этот период лимфопения является косвенным указанием на возможность наличия ВИЧ-инфекции.
В латентном периоде происходит увеличение содержания антител к ВИЧ. В это же время наблюдается и увеличение лимфатических узлов, претерпевающих в дальнейшем изменения, характеризующие стадию персистирующей генерализованной аденопатии, которая длительно (месяцы и годы) может быть единственным проявлением СПИДа. Неблагоприятные внешние условия, алиментарная дистрофия, авитаминоз, алкоголизм, наркомания, интеркуррентные инфекционные болезни усугубляют клиническое течение ВИЧ-инфекции и приводят либо к генерализации оппортунистической инфекции, которое прогрессирует в направлении клинически развернутого заболевания у каждого 3-го больного в течение ближайших пяти лет.
Диагностика ангины при ВИЧ
В принципе каждое банальное воспаление слизистой оболочки и лимфоидного аппарата глотки должно настораживать врача в отношении наличия СПИДа, поэтому каждый больной, особенно при наличии острого воспалительного процесса в глотке и одновременно — лимфопении, должен проходить специальное гематологическое обследование на ВИЧ-инфекцию.
[8], [9], [10], [11], [12], [13]
Какие анализы необходимы?
Лечение ангины при ВИЧ
Лечение ангины при ВИЧ комплексное с назначением интенсивного иммуномодулирующего лечения, препаратов, повышающих общую сопротивляемость организма и противовирусных средств, активных в отношении ВИЧ-1 и ВИЧ-2. К этим препаратам относятся зидовудин и залцитабин.
Зидовудин действует на вирусную ДИК-полимеразу (обратную транскриптазу), нарушая синтез вирусной ДНК и снижая репликацию вирусов. Обратная транскриптаза ВИЧ в 20- 30 раз более чувствительна к ингибирующему действию зидовудина, чем полимераза клеток млекопитающих. Препарат хорошо всасывается в кишечнике и проникает в большинство тканей и жидкостей организма, в том числе и в спинно-мозговой жидкости, где его концентрация достигает 60% от содержания в сыворотке крови.
Показан к применению при ранних (с числом клеток Т4 менее 500/мкл) и поздних стадиях ВИЧ-инфекции, а также для профилактики трансплацентарного ВИЧ-инфицирования плода.
Способ применения: per os; взрослым начальная доза — по 200 мг каждые 4 ч (1200 мг/сут). Диапазон дозировок — 500- 1500 мг/сут. Поддерживающая доза — 1000 мг/сут в 4-5 приемов.
Зальцитабин особенно активен на ранних стадиях СПИДа. Механизм его действия обусловлен угнетением синтеза вирусной ДНК и подавлением репликации вируса. Проникает через ГЭБ и обнаруживается в спинно-мозговой жидкости. Образующийся под влиянием препарата внутриклеточный метаболит используется обратной транскриптазой вируса в качестве субстрата, конкурирующего с диоксицидинтрифосфатом, в результате биосинтез вирусной ДНК и формирование между ее цепями фосфодиэстерных мостиков, необходимых для элонгации, становятся невозможными.
Высокая эффективность лечения, начатого но возможности рано, обосновывает необходимость лечения ВИЧ-пораженных еще при отсутствии симптомов СПИДа. При длительном (более 1 года) лечении у небольшого числа пациентов отмечается снижение эффективности препарата. Устойчивость вируса объясняют точечными мутациями вирусного генома в области гена обратной транскриптазы. Возможна перекрестная резистентность к зидовудину, ставудину и ламивудину, применяемых также против ВИЧ-инфекции.
Препарат показан при ВИЧ-инфекции у взрослых с такими клиническими проявлениями, как обострения хронического тонзиллита, рецидивирующий кандидоз глотки и миндалин, волосатая лейкоплакия полости рта, хронические или необъяснимые лихорадочные состояния, ночные поты, снижение массы тела. При нечувствительности к зидовудину или снижении активности последнего зальцитабин применяют в качестве монотерапевтического средства.
Способ применения: взрослым per os с клинически выраженной стадией ВИЧ-инфекции по 0,75 мг каждые 8 ч (монотерапия). Суточная доза 2,25 мг. Лечение первичной инфекции рекомендуют проводить не менее 6 мес. Комбинированное лечение с зидовудином: по 1 таблетке (0,75 мг) зальцитабина вместе с 200 мг зидовудина каждые 8 ч. Суточные дозы препаратов соответственно 2,25 мг и 600 мг.
Кроме того, при ВИЧ-инфекции показано применение в различных комбинациях иммуноглобулинов против мегаловирусов (питотек), иммуномодуляторов (интерферон, метилглукемина акридона ацетат, циклоферон, тимоген), противовирусных средств (абакавир, диданозин, зидовудин и мн. др.).
Какой прогноз имеет ангина при ВИЧ?
При рано начатом специфическом лечении в комплексе с другими методами лечения ангиа при ВИЧ имеет относительно благоприятный прогноз, при поздних стадиях — сомнителен.
Источник
Поражение ЛОР органов при ВИЧ инфекции
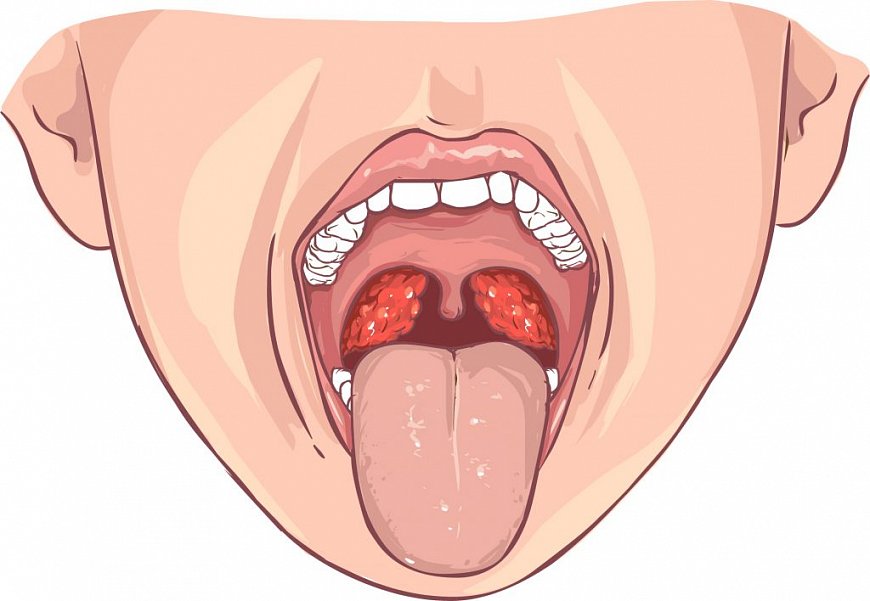
ВИЧ-инфекция является медленно прогрессирующим инфекционным заболеванием, которое передается контактным путём. Для этого заболевания характерно специфическое поражение иммунной системы и развитие тяжелой формы приобретенного иммунодефицита (СПИД), при котором развиваются вторичные (оппортунистические) инфекции, возникают злокачественные опухоли и аутоиммунные процессы, которые часто приводят к смерти больного.
Причины возникновения и течение болезни
Причиной развития синдрома приобретенного иммунного дефицита (СПИДа) является ретровирус, который обозначается как вирус иммунодефицита человека (ВИЧ). Известны следующие пути передачи ВИЧ инфекции: через кровь, в том числе и при инъекциях, через слизистую оболочку при половом контакте, а также от матери к ребенку через плаценту. Клинические проявления заражения СПИДом могут занимать период от 7 до 11 лет, но в некоторых случаях заболевание развивается и через 3 года.
Причиной развития заболевания являются нарушения гуморального и клеточного иммунитета. При ВИЧ инфекции поражается субпопуляция Т-хелперов, также страдают и другие лимфоидные клетки и клетки нервной системы.
При попадании ретровируса в организм он поражает клетки, и они теряют способность контролировать проникающие в организм возбудители грибковых, вирусных, бактериальных и других видов вторичной инфекции, а также малигнизированные (злокачественные) клетки. Происходит нарушение функции В-лимфоцитов, что снижает способность воспроизводить вируснейтрализующие антитела. Из-за того, что в организме циркулирует слишком большое количество иммунных комплексов, развиваются патологические аутоиммунные процессы.
На начальной стадии заболевания организм ещё способен вырабатывать вируснейтрализующие антитела, которые могут подавлять свободно циркулирующие вирусы, но они не могут оказывать влияние на провирусы (вирусы, находящиеся в клетках). Примерно через 5-7 лет защитные возможности иммунной системы истощаются, а в крови накапливаются свободные вирусы и вторичные инфекции, которые имеют эндогенный (внутренний) источник. Все это приводит к активации собственной микрофлоры: микобактерий туберкулеза из очагов Гона, возникновение саркомы Капоши. В результате активизации вируса герпеса различных типов развивается инвазивный (проникающий внутрь тканей) рак шейки майки, развиваются манифестные (явные) формы грибковой и цитомегаловирусной инфекции.
Цитопатическое (разрушительное) действие ВИЧ поражает клетки крови, нервной, костно-мышечной, сердечно-сосудистой, эндокринной и других систем организма. Это приводит к полиорганной недостаточности, которая характеризуется разнообразными клиническими проявлениями и постоянным прогрессированием ВИЧ заболевания.
На всех стадиях развития ВИЧ-инфекции отмечаются открытые проявления различных СПИД-индикаторных заболеваний лор-органов. Исключением является инкубационный период заболевания.
Клиническая картина
Из-за того что к ВИЧ-инфекции присоединяются грибковые, вирусные, бактериальные вторичные инфекции, клинические проявления заболевания очень разнообразны. У ВИЧ-инфицированных одним из ранних проявлений заболевания считаются поражения полости рта и слизистых оболочек лор-органов.
Развитие патологических изменений можно разделить на следующие периоды:
- Инкубационный;
- Первичная острая ВИЧ-инфекция;
- Латентный;
- Генерализованная лимфаденопатия (увеличение лимфатических узлов);
- СПИД-ассоциированный комплекс, который иначе называют пре-СПИД;
- Клинически развившееся заболевание СПИД, которое проявляется вторичными инфекциями и опухолями.
Обычно инкубационный период протекает без каких либо проявлений, но уже через 3-6 недель после заражения у 30-50% пациентов развивается острая первичная ВИЧ-инфекция. Клинические проявления неспецифичны и очень напоминают грипп или инфекционный мононуколеоз (острое вирусное заболевание). У пациентов наблюдается повышение температуры до 39 градусов Цельсия, увеличение лимфатических узлов, ангина, диарея (понос), миалгия (боль в мышцах), артралгия (боль в суставах), спленомегалия (увеличение селезенки), гепатомегалия (увеличение печени). Отмечается лимфопения (снижение числа лимфоцитов в крови), а иногда и тромбоцитопения (снижение количества тромбоцитов). Все признаки ВИЧ-инфекции быстро проходят, и только у некоторых пациентов остается генерализированная лимфаденопатия.
В латентном периоде заболевания в крови пациентов появляются антитела к ВИЧ, титры которых нарастают постепенно. Наблюдается увеличение лимфатических узлов, которое в большей степени касается задних шейных, затылочных и ретроманибулярных (нижнечелюстных). На протяжении длительного периода генерализованная лимфаденопатия может являться единственным проявлением болезни.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
В период активного развития вторичных инфекций и онкологических опухолей ВИЧ-инфекция переходит в клинически развернутое заболевание, которое в условиях наступившего иммунодефицита вызывает условно-патогенная флора. Наиболее часто при поражении ЛОР-органов вторичными инфекциями встречается кандидоз (грибковая инфекция) пищевода и глотки. В случае если возникает стойкий фарингомикоз у молодых людей, которые раньше не болели и не лечились ранее кортикостероидами, антибиотиками и цитостатиками, лор-врач должен проверить возможность развития у пациента ВИЧ-инфекции.
Нередко грибковые заболевания глотки и пищевода сочетаются с лимфаденопатией, кожной экземой и такими микотическими поражениями как актиномикоз (поражение лучистыми грибками) лица и шеи. В некоторых случаях возникает кандидозный сепсис.
Самой тяжелой вторичной инфекцией СПИД, которая развивается на фоне практически полного подавления иммунной системы организма, является пневмоцистная интерстициальная пневмония. Ею поражается примерно 2/3 больных СПИДом. Поражения среднего уха встречаются гораздо реже.
При отсутствии других причин иммунодепрессии, герпетическая сыпь, которая поражает слизистые оболочки глотки и ротовой полости, а также кожи, может являться важным симптомом развития СПИДа. Чаще всего развивается простой герпес, но в некоторых случаях возникает опоясывающий лишай. Простой герпес обычно начинается с лица, но может приобрести диссеминирующий (распространяющийся) характер. Опоясывающий лишай чаще всего характеризуется геперемическими высыпаниями в наружном слуховом проходе и резкими болями в пораженной половине лица, а также поражением VII и VIII пар черепных нервов.
У больных СПИДом встречается заболевание, которое называют «волосатой лейкоплакией». Оно представляет собой утолщение слизистой оболочки, которое имеет белый цвет и сморщенную неровную поверхность. Локализуется по краю языка и на слизистой оболочке щек. Вызывается папилломавирусом или вирусом Эпштейна-Бара.
На фоне резкого снижения иммунитета и активизации патогенных инфекций возникают различные гнойные заболевания лор-органов, которые могут быть как острыми, так и хроническими. Достаточно часто у больных СПИДом возникают фурункулы и карбункулы, которые локализуются в области шеи и головы. Их лечение мало результативно, а течение заболевания очень продолжительно.
Почти у 20% больных СПИДом выявляются опухоли. Чаще всего встречается саркома Капоши – это опухоль кровеносных сосудов злокачественного характера. При этом заболевании сначала появляются пятна на коже головы и шеи, которые потом превращаются в бляшки или папулы, сливаются и в результате образуются инфильтраты. Чаще всего местом их локализации являются ушные раковины и заушные складки, а также твердое и мягкое небо ротовой полости, слизистая щек, миндалины, гортань. В случае если узлы саркомы Капоши локализуются в желудочно-кишечном тракте, то часто возникают кровотечения.
Достаточно редко, но все же встречаются среди больных СПИДом пациенты с экстранодальной неходжкинской лимфомой. Это злокачественное новообразование поражает лимфатические узлы и чаще всего её первичной локализацией является шея. Опухоль может развиться в глотке, в полости носа, в верхнечелюстной пазухе, на твёрдом и мягком нёбе.
Диагностика
Диагностику ВИЧ-инфекции нужно проводить не клинически, а в условиях лаборатории. Наличие вторичных или сопутствующих заболеваний позволяют реально оценить тяжесть состояния пациента и необходимость в его госпитализации в стационар. Для того чтобы подтвердить диагноз ВИЧ-инфекции используют различные методы: вирусологический, молекулярно-генетический, серологический и многие другие.
Антитела в ВИЧ обычно появляются в срок от 2 недель до 3 месяцев с момента заражения, но в некоторых случаях этот срок может достигать 6 месяцев. Тщательное изучение анамнеза в большинстве случаев позволяет выявить причины иммунодефицита. В случае если у пациента выявлен иммунодефицит, то обязательно нужно провести обследование на ВИЧ-носительство.
Лечение
Цель лечения этого заболевания – подавление вируса с помощью активной антиретровирусной терапии, а также профилактика и лечение сопутствующих синдромов и вторичных инфекций. В нашей стране для лечения СПИДа применяют следующие лекарственные препараты:
- нуклеозидные ингибиторы обратной транскриптазы — абакавир, зидовудин, ламивудин, диданозин, ставудин, фосфазид;
- ненуклиозидные ингибиторы обратной транскриптазы — невирапин;
- ингибиторы протеазы — атазанавир, индинавир, лопинавир/ритонавир, ампренавир,саквинавир, ритонавир, дарунавир;
- ингибиторы фузии — энфувиртид.
Прогноз
Крайне неблагоприятный, потому что препаратов, которые могли бы полностью излечить ВИЧ-инфекцию, пока просто не существует как в России, так и во всём мире.
Источник
ВИЧ-инфекция в оториноларингологической практике
 |
| Рисунок 1. Псевдомембранозный кандидоз |
Какие выделяют стадии ВИЧ-инфекции?
С какими клиническими проявлениями ВИЧ-инфекции встречается врач общей практики?
Новая и самая страшная из всех известных в настоящее время инфекционных болезней была впервые зарегистрирована в 1981 году. В результате заражения нейро- и лимфотропным ретровирусом — вирусом иммунодефицита человека (ВИЧ) развивается ВИЧ-инфекция, финалом которой является фатальный синдром приобретенного иммунодефицита человека (СПИД). Главный удар, наносимый ВИЧ, приходится на иммунную систему. Повреждение защитных механизмов у ВИЧ-инфицированных лиц приводит к возникновению различных неопластических процессов и редких вторичных оппортунистических манифестных инфекций с крайне тяжелым течением и неблагоприятным прогнозом. Обычно эти заболевания имеют место у пациентов с иммунодефицитными состояниями, например у онкологических больных или больных с пересаженными органами, иммунореактивность которых снижена, в том числе под действием иммуносупрессивной терапии.
 |
| Рисунок 2. Атрофический кандидоз |
Первое время в большинстве случаев СПИД выявлялся среди гомо- и бисексуалов, и проблема эпидемии ВИЧ-инфекции для обывателей была чем-то экзотическим. На самом деле ВИЧ-инфекция не ограничивается определенными группами населения, а поражает без разбора людей любой расы, пола, возраста, положения в обществе, образа жизни или сексуальной ориентации. Распространению инфекции способствуют быстро развивающийся в нашей стране международный туризм, лояльное отношение к беспорядочным сексуальным связям, проституции; а также социально-экономические проблемы. Усугубляет ситуацию образование резистентных к химиотерапии штаммов возбудителей.
К 2000 году ВОЗ предполагает увеличение числа ВИЧ-инфицированных во всем мире до 40 млн. человек.
Трудно переоценить серьезность возникающих личностных, морально-психологических и социальных последствий инфицирования ВИЧ. Люди, которым диагностирована ВИЧ-инфекция, как правило, очень молоды и поэтому не готовы к этой тяжелой болезни с весьма мрачным прогнозом.
ВИЧ-инфекция приводит к колоссальным экономическим затратам, связанным с диагностикой и лечением больных, их реабилитацией, временной утратой трудоспособности, мерами профилактики. В этой связи мы полагаем, что реальной помощи следует ждать от врачей лечебно-диагностических учреждений, первыми сталкивающихся с конкретными проблемами здоровья населения. От их компетентности и осведомленности будет зависеть уровень лечебной и профилактической помощи, а значит, и приемлемое качество жизни больных.
ВИЧ-инфекция относится к группе медленных инфекций. ВИЧ обнаружен во всех биологических средах и тканях организма человека. Клетки, имеющие на своей поверхности антиген CD4+(, являются клетками-мишенями для ВИЧ. Главным образом это Т-хелперы. Моноциты, их тканевые формы — макрофаги, клетки Лангерганса, фолликулярные клетки лимфатических узлов, клетки микроглии, альвеолярные макрофаги легких тоже имеют CD4+ антиген. В отличие от CD4+ Т-лимфоцитов, моноциты и макрофаги рефрактерны к цитопатическому действию ВИЧ, но обеспечивают его диссеминацию. Решающее значение для прогноза характера и тяжести течения ВИЧ-инфекции в настоящее время имеют концентрация CD4+ Т-лимфоцитов и «вирусная нагрузка» — определение количества копий РНК ВИЧ в 1 мл плазмы крови методом полимеразной цепной реакции. В то время как число CD4+ клеток падает и иммунный ответ ослабевает, вирусная нагрузка растет. Высокая вирусная нагрузка всегда свидетельствует о прогрессии заболевания. Однако в настоящее время предсказать момент возникновения после заражения различных клинических проявлений ВИЧ-инфекции у конкретного больного не представляется возможным.
Весьма частым проявлением инфицирования ВИЧ являются различные поражения ЛОР-органов. Они возникают практически при всех клинических формах заболевания и имеют очень важное диагностическое и прогностическое значение. Поскольку, на наш взгляд, большинству пациентов впервые приходится обращаться за медицинской помощью в лечебно-диагностическое учреждение по месту жительства на II стадии (по клинической классификации ВИЧ-инфекции, предложенной В. И. Покровским (в 1989 году) — стадии первичных проявлений ВИЧ-инфекции, на ней мы остановимся подробнее.
Более чем у половины инфицированных ВИЧ после
I стадии ВИЧ-инфекции, или стадии инкубации, которая продолжается примерно один месяц, на 6—8 неделе развивается II стадия — стадия первичных признаков ВИЧ-инфекции (А — острая лихорадочная фаза; Б — бессимптомная фаза; В — персистирующая генерализованная лимфаденопатия). Ниже перечислены ее возможные проявления.
1. Стадия IIА. Мононуклеозоподобный синдром (наиболее часто); гриппоподобный синдром; полиаденопатия; поражение нижних отделов респираторного тракта; гастроэнтерит; серозный менингит; энцефалопатия; миелопатия; нефропатия; тромбоцитопеническая пурпура.
Мононуклеозоподобный синдром
- Лихорадка (повышение температуры тела в среднем до 38,9оC, которая сохраняется от одной до трех недель.
- Боли в горле (фарингит; явления тонзиллита по типу инфекционного мононуклеоза сохраняются две-три недели). Необходимо проведение дифференциальной диагностики с группой симптоматических тонзиллитов инфекционной и неинфекционной природы, например при сифилисе, скарлатине, ангине Симановского — Плаута — Венсана, ангинозной форме туляремии, остром лейкозе и др.
- Полиаденит (лимфоаденопатия с увеличением двух и более групп лимфатических узлов, которые умеренно болезненны, подвижны, не спаяны между собой и с окружающими тканями).
- Гепатоспленомегалия.
- Кандидозный стоматит.
- Головная боль.
- Гастроинтестинальные симптомы (тошнота, рвота, диарея).
- Абдоминальные боли.
- Миалгии и артралгии.
- Чувство усталости.
- Снижение массы тела (в среднем на 5 кг).
- Летаргия.
- Кашель.
- Ночные поты.

Рисунок 3. Вторичный сифилид по типу «печати» - Эритематозная макулопапулезная сыпь (асимптомная, распространенная, симметричная, напоминающая сыпь при кори или сифилитическую розеолу, с основной локализацией на туловище и отдельными элементами на лице, шее). Продолжается от трех дней до двух-трех недель (см. рис. 3).
- Геморрагические пятна (до 3 мм в диаметре), напоминающие высыпания при геморрагическом аллергическом васкулите (возможно сочетание с изъязвлениями слизистых оболочек полости рта, пищевода, гортани с выраженными дисфагией, дисфонией).
 |
| Рисунок 4. Герпетическая инфекция и себорейный дерматит |
Мононуклеозоподобный синдром — результат активной иммунной реакции на ВИЧ, завершается в пределах от одной до шести недель. Параклинически: транзиторная лимфопения CD4+ и лимфоцитоз CD8+, транзиторная тромбоцитопения и повышение уровня трансаминаз. В госпитализации могут нуждаться до 20% больных.
Гриппоподобный синдром
- Возможно внезапное начало.
- Озноб, высокая лихорадка.
- Симптомы интоксикации: головная боль, миалгии, артралгии, анорексия, недомогание, потливость.
- Может быть полиаденопатия, спленомегалия.
- Может быть краснухо- или кореподобная сыпь.
- Экссудативный фарингит.
Возможно волнообразное течение гриппоподобного синдрома, напоминающее аденовирусную инфекцию. Слизистая оболочка глотки умеренно диффузно гиперемирована, пастозна, миндалины I-II ст., гиперемированы, сосуды задней стенки глотки инъецированы. При наличии у больных экзантемы возможно развитие энантемы на слизистой оболочке твердого и мягкого неба.
Полиаденопатия
- Постепенное, редко острое начало.
- Субфебрильная, редко фебрильная лихорадка.
- Слабость.
- Утомляемость.
- Снижение работоспособности.
- Познабливание.
- Повышенная потливость.
- Постепенное увеличение поверхностных лимфатических узлов сначала затылочной и заднешейной групп, затем поднижнечелюстных, подмышечных, паховых.
При пальпации лимфатические узлы мягкие, тестообразной консистенции, до 3 см в диаметре, безболезненны, не спаяны друг с другом, кожа над ними не изменена. Полиаденопатия продолжается до четырех недель, возможна трансформация в персистирующую генерализованную лимфоаденопатию.
При развитии признаков тромбоцитопенической пурпуры имеет место повышенная кровоточивость в виде повторных или рецидивирующих носовых кровотечений. Возможно развитие экхимозов, гематом при незначительных травмах.
При острой лихорадочной фазе ВИЧ-инфекции могут возникать вирусные поражения кожных покровов лица и шеи — герпетическая инфекция, контагиозный моллюск.
2. Стадия IIБ. Бессимптомная фаза — бессимптомное вирусоносительство.
 |
| Рисунок 5. Контагиозный моллюск |
Выделяют состояние первичной латенции (когда изначально отсутствуют какие-либо симптомы ВИЧ-инфекции) и вторичную латенцию, которая формируется после острой ВИЧ-инфекции. Продолжительность этой фазы достигает десяти и более лет. При ВИЧ-инфекции с асимптомным течением почти у половины ВИЧ-инфицированных имеет место демиелинизирующий процесс в ЦНС, который, по-видимому, является причиной развития перцептивной сенсоневральной тугоухости и субклинических форм патологии вестибулярного анализатора. Учитывая возможность развития на этой стадии у части пациентов транзиторной тромбоцитопении и редких случаев тромбоцитопенической пурпуры, нельзя исключить геморрагических осложнений при проведении хирургического лечения.
3. Стадия IIВ. Персистирующая генерализованная лимфоаденопатия (ПГЛП).
ПГЛП проявляется увеличением лимфатических узлов, сопровождается лихорадкой, иногда высокой — до 39оC и более, с ознобами, проливными ночными потами, хотя у части больных может протекать бессимптомно. Периферические лимфатические узлы обычно определяются в двух-трех регионарных зонах (шейные, больше — заднешейные, подмышечные и др.). Стадия ПГЛП непосредственно переходит в терминальную стадию или сопровождается так называемым СПИД-ассоциируемым комплексом, протекающим на фоне умеренного иммунодефицита.
Диагностика ВИЧ-инфекции на стадии первичных проявлений имеет принципиально важное значение, т. к. этот период наиболее оптимален для начала специфической антиретровирусной терапии и дает возможность успешного проведения долгосрочного мониторинга развития болезни. В этой связи знание особенностей течения ВИЧ-инфекции на разных стадиях, клиническая настороженность относительно этого заболевания специалистов узкого профиля, в том числе и оториноларингологов, окажет своевременную помощь больным, облегчит страдания и как можно дольше сохранит им приемлемое качество жизни.
Литература
1. Махлайчук П. Н. Два наблюдения СПИДа в ЛОР-практике // Журн. ушных, носовых и горловых болезней. 1992. № 2. С. 86—87.
2. Новиков П. Л. и др. ВИЧ-инфекция. Минск: Выш. школа, 1989, с. 238.
3. Покровский В. И., Покровский В. В. СПИД. М.: Медицина, 1988, с. 292.
4. Широкобоков В. П. и др. СПИД — синдром приобретенного иммунодефицита. К.: Б. и. 1988. С. 162.
5. Лечение кандидоза полости рта у пациентов, инфицированных ВИЧ // ТОП-Медицина. 1996. № 3 (5). С. 14.
6. Никитин К. А., Чайка Н. А. СПИД в оториноларингологической практике // Вест. оториноларингологии. 1991. № 2. С. 44—48.
7. Харченко О. И., Покровский В. В. Состояние полости рта у лиц, инфицированных вирусом иммунодефицита человека // Стоматология. 1989. Т. 68, № 5. С. 25—28.
8. Каламкарян А. А., Акимов В. Г., Казанцева И. А. Саркома Капоши. Новосибирск, 1986. С. 112.
9. Клинические критерии диагностики случаев СПИД // Бюл. ВОЗ. 1986. Т. 64, № 1. С. 24—25.
10. Белозеров Е. С., Змушко Е. И. Этиология и эпидемиология ВИЧ-инфекции. СПб.: ВМедА. 1999. С. 12.
11. Лысенко А. Я., Турьянов М. Х., Лавдовская М. В., Подольский В. М. ВИЧ-инфекция и СПИД-ассоциируемые заболевания. М.: ТОО «Рарогъ». 1996. С. 624.
12. Потекаев Н. С., Потекаев С. Н., Покровский В. В. и др. Сифилитический энцефалит и сифилитический гепатит у больного ВИЧ-инфекцией // Вест. дерматовенерологии. 1999. № 2. С. 69—70.
13. Хаитов Р. М., Игнатьева Т. А. СПИД. М. 1992. С. 352.
14. Юрин О. Г., Кравченко А. В. Критерии для постановки диагноза СПИДа // Мед. помощь, 1993. № 5. С. 31—32.
15. Покровский В. В. Эпидемиология и профилактика ВИЧ-инфекции и СПИД. М.: Медицина, 1996. С. 248.
16. Лысенко А. Я., Лавдовская М. В. СПИД-ассоциируемые инфекции и инвазии. М.: МЕДИКАС. 1992. С. 327.
17. Rossi R. M., Wanke C., Federman M. Microsporidian sinusitis in patients with the acquired immunodeficiency syndrome // Laryngoscope, 1996. № 106 (8): 7966-71.
18. Marks S. C., Upadhyay S., Crane L Cytomegalovirus sinusitis. A new manifeion of AIDS // Arch. Otolaryngol. . Neck. Surg., 1996. № 122 (7): 789-91.
19. Stuck M., Ha chler I., Luthly R., Ruef C. Sinusitis bei HIV-Infektion // Dtsch. Med. Wochenschr., 1994. № 119 (51-52): 1759-65.
Источник
