Ангина при беременности
Содержание статьи
 Герпесная ангина (медицинские синонимы: везикулярный фарингит или герпангина) — разновидность ангины, вызываемая одним из подвидов вируса герпеса — вирусом Коксаки. В отличие от других подвидов герпеса, к вирусу Коксаки вырабатывается стойкий иммунитет, поэтому риск заболеть второй раз такой ангиной — минимален.
Герпесная ангина (медицинские синонимы: везикулярный фарингит или герпангина) — разновидность ангины, вызываемая одним из подвидов вируса герпеса — вирусом Коксаки. В отличие от других подвидов герпеса, к вирусу Коксаки вырабатывается стойкий иммунитет, поэтому риск заболеть второй раз такой ангиной — минимален.
Данное заболевание объединяет в себе симптоматику обычной ангины и ряд характерных, специфических симптомов, благодаря которым медики могут ее быстро диагностировать и назначать правильное лечение.
В группу риска входят следующие категории населения:
- малыши, чья иммунная система еще окончательно не сформировалась;
- дети в возрасте от 4 до 10 лет;
- люди, с искусственно или естественно ослабленным иммунитетом (онкобольные, прошедшие химиотерапию, ВИЧ-инфицированные, пациенты, пережившие сложные оперативные вмешательства);
- пожилые люди;
- беременные женщины;
- кормящие мамочки.
Еще одна особенность заболевания — ее протекание. Обычно, герпесная инфекция более сложно переносится взрослыми, нежели детьми (вспомните, насколько легко малыши переживают ветрянку, и как сложно справиться с ней взрослым людям), но герпесная ангина, наоборот, переносится взрослыми легче, чем детьми.
Симптоматика заболевания:
- общее недомогание на фоне резко повышающейся (до 39°С) температуры;
- увеличение лимфоузлов (особенно, шейных, подмышечных и паховых);
- хорошо прощупывающееся при элементарной пальпации;
- боль в горле и ротовой полости, при которой сложно сделать даже глоток воды;
- красная сыпь, покрывающая слизистые оболочки миндалин, неба, внутренней поверхности щек и десен, через несколько часов превращающаяся в характерные герпесные пузырьки. Через 2-3 дня пузырьки лопаются, превращаясь в открытую язвочку, напоминающую ранку от стоматита;
- сильное слюноотделение;
- тошнота, отсутствие аппетита и невозможность есть твердую пищу, в некоторых случаях — диарея, дополнительно обезвоживающая организм;
- головная и мышечная боль, доходящая до судорог.
Симптоматика продолжается около недели, при этом пик приходится на 3-4 день, после чего, болезнь идет на спад. Температурный пик проявляется на 1-й и 3-й день, что позволяет медикам отличить заболевание от других видов ангины. Но, герпесная ангина является инфекционным заболеванием, поэтому карантин продолжается 14 дней — в этот период больной может быть активным распространителем заболевания, передавая его воздушно-капельным способом, а также через плохо вымытую посуду, еду и бытовым путем. Из-за этого, вспышки заболевания могут превратиться в эпидемию, и такие случаи были неоднократно зафиксированы в детских садах.
Диагностируется герпесная ангина несколькими способами:
- визуальным осмотром пациента и изучением симптомов;
- проведением анализа крови на наличие определенного рода антител;
- изучением мазка, взятого из пузырьков в ротовой полости.
Факторы риска во время беременности
 Беременность, наносящая сильнейший стресс, может стать тем фактором, который пробудит в организме матери до сих пор «дремавший» вирус. Он проявится появлением пузырьков на губах и, возможно, на слизистых оболочках половых органов. Ничего страшного в этом нет — по данным ВОЗ 90% населения планеты являются носителями этой инфекции, поэтому простой местной терапии достаточно, чтобы вылечить заболевание (мазь герпевир или зовиракс).
Беременность, наносящая сильнейший стресс, может стать тем фактором, который пробудит в организме матери до сих пор «дремавший» вирус. Он проявится появлением пузырьков на губах и, возможно, на слизистых оболочках половых органов. Ничего страшного в этом нет — по данным ВОЗ 90% населения планеты являются носителями этой инфекции, поэтому простой местной терапии достаточно, чтобы вылечить заболевание (мазь герпевир или зовиракс).
Другое дело, ангина, которая даже в своем обычном проявлении опасна для женщины во время беременности. Первым фактором риска является высокая температура, которую нужно сбивать, а значит, принимать какие-то медикаменты, поскольку малиной-калиной температуру в 39°С не собьешь. А терпеть высокую температуру, не сбивая ее, нельзя, поскольку это может оказать негативное влияние на легкие.
Второй фактор риска — боль, пронзающая все тело и невозможность нормально питаться. В этот период женщине, как никогда нужно вовремя принимать пищу, а сильнейшая боль при глотании, не дает возможность сделать это. В результате, малыш может недополучить полезные вещества, что негативно повлияет на его дальнейшее развитие.
Кроме того, болевой синдром иногда вынуждает женщину принимать болеутоляющие препараты широкого спектра, а они содержат в своем составе вещества, которые противопоказаны беременным женщинам.
И, наконец, сама герпесная инфекция, которую необходимо обезвредить, причем, препараты местного типа уже не помогут — необходимы антибиотики, которые, априори, не рекомендуется применять при беременности. Но ждать пока ангина пройдет сама собой не менее опасно — она может повлечь за собой ряд осложнений, поэтому, даже при беременности ангина должна быть вылечена вовремя.
Лечение герпесной ангины
 При беременности, ангина, вызванная герпесом, должна лечиться только под строгим наблюдением врача, возможно, даже в стационарных условиях.
При беременности, ангина, вызванная герпесом, должна лечиться только под строгим наблюдением врача, возможно, даже в стационарных условиях.
Лучше всего, если врач назначит не стандартные антибиотики, а гомеопатические препараты, действие которых является максимально щадящим. В этом случае, ангина может затянуться до 10-12 дней, вместо стандартной недели, но это самое безопасное лечение при беременности.
Дополнить основной курс можно полосканиями и орошениями ротовой полости и глотки, сделанными из отваров лекарственных трав, обладающих ярко выраженным антисептическим и ранозаживляющим эффектом, например, ромашкой аптекарской, корой дуба или ноготками (календулой). Ангина «боится» облепихового, касторового и пихтового масла, поэтому, смазывая язвочки таким тампоном, можно ускорить их заживление и, одновременно, локализировать инфекцию. Также при беременности можно применять Люголь, в состав которого входит раствор с содержанием йода, натуральный прополис или корвалол, делая прижигания открытых язвочек каждые 2-4 часа.
Что касается стандартных аптечных препаратов местного действия, таких как, мазь герпевир, ацикловир или зовиракс, то при беременности применять их можно только после консультации с медиком и то, если пузырьки «перекочевали» на внешнюю поверхность губ.
Прекращать лечение можно также только после разрешения врача. Многие женщины во время беременности перестают соблюдать назначения уже после того, как пик заболевания пройдет, в результате чего, ангина не излечивается полностью. Малейшего стрессового фактора достаточно, чтобы активизировать вирус вновь, а это нанесет ребенку гораздо больший вред, нежели один полноценный курс лечения.
После того, как лечение будет окончено, женщине должен быть назначен курс иммуноглобулина, витаминные комплексы, эхинация или женьшень и специальная диета. Такой курс поможет восстановить нормальный ход беременности и свести к минимуму все негативные последствия перенесенного заболевания.
Последствия герпеса, перенесенного при беременности
 Перенесенная во время беременности герпесная ангина может повлечь за собой ряд осложнений, среди которых:
Перенесенная во время беременности герпесная ангина может повлечь за собой ряд осложнений, среди которых:
- возможность выкидыша;
- необходимость проведения родов путем кесаревого сечения;
- отслойка плаценты;
- пороки развития плода;
- интоксикация малыша;
- серозный менингит, приводящий в последствии к симптому Кернига;
- поражения сердечной мышцы, появления миокардита;
- в редких случаях, герпесная ангина может развить заболевания печени;
- некроз мышечных тканей.
Если лечение ангины будет проведено правильно, то вероятность рождения здорового ребенка составляет 70-90%, поэтому, дорогие мамочки, не запускайте заболевание и при первых симптомах герпесной инфекции, обращайтесь к своему педиатру и гинекологу.
Источник
Ангина при беременности
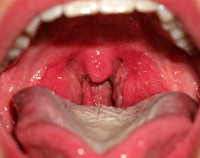
Ангина при беременности — это острое инфекционное воспаление небных, язычной миндалин, лимфоаденоидных тканей на задней стенке глотки и в гортани, возникшее в гестационном периоде. Проявляется гипертермией, выраженным интоксикационным синдромом, болями в горле, увеличением и болезненностью подчелюстных, реже шейных лимфоузлов. Диагностируется с помощью фарингоскопии, бакпосева мазка из ротоглотки. Для лечения применяют цефалоспорины, макролиды, β-лактамные пенициллины, НПВС, антисептические растворы. При тяжелом гнойно-деструктивном процессе возможно вскрытие абсцессов и проведение абсцесстонзиллэктомии.
Общие сведения
Ангина (острый тонзиллит) — третье по распространенности инфекционное заболевание верхних дыхательных путей (после гриппа и ОРВИ), диагностируемое при беременности. Поскольку возбудитель поражает ткани не только миндалин, но и глотки, в последнее время для описания заболевания начали использовать термин острый тонзиллофарингит. Так как у 82% пациентов выделяется β-гемолитический стрептококк группы А, ранее ангиной называли только стрептококковый острый тонзиллит. В настоящее время понимание этиологии заболевания расширено. Ангина чаще наблюдается у беременных в возрасте до 30-35 лет во второй половине гестации. Более тяжелое течение воспаления отмечается в 3-м триместре беременности. Пик заболеваемости бактериальными формами острого тонзиллита приходится на раннюю весну, вирусными — на осенне-зимний период.
Ангина при беременности
Причины
Острый тонзиллит у беременных принадлежит к категории антропонозных инфекций с преимущественно воздушно-капельным механизмом передачи. Развивается в результате инфицирования лимфоидных образований глоточного кольца патогенной и условно-патогенной микрофлорой. Быстрому возникновению воспалительного процесса и более глубокой деструкции тканей способствует естественное снижение иммунитета при гестации, которое предотвращает отторжение генетически чужеродного плода. Возбудителями ангины во время беременности являются те же инфекционные агенты, что и вне гестационного периода:
- Бактерии. Более чем у 80% пациенток острый тонзиллит при беременности вызван β-гемолитическим стрептококком группы А. Реже возбудителями заболевания становятся стрептококки других групп, стафилококки, пневмококки, менингококки, гонококки, клебсиеллы, брюшнотифозные и гемофильные палочки, анаэробы, спирохета Венсана в ассоциации с веретенообразной палочкой.
- Вирусы. В последние годы увеличивается распространенность ангин вирусного происхождения. Воспаление миндалин у беременных может быть осложнением аденовирусной, энтеровирусной, герпетической ОРВИ. У части пациенток с низким иммунитетом на фоне первичного вирусного поражения лимфоидной ткани происходит вторичная колонизация эпителия бактериальной флорой.
В спорадических случаях ангина возникает вследствие заражения хламидиями и микоплазмами. У части женщин из отделяемого миндалин высеиваются ассоциации кокков с кандидами. Предрасполагающими факторами к заболеванию острым тонзиллитом становятся переохлаждение, недостаточное питание, пребывание беременных в пыльных и загрязненных помещениях с большим числом сотрудников или посетителей, наличие кариеса и хронических заболеваний десен.
Патогенез
Источником заражения обычно являются бактерионосители, больные острым тонзиллофарингитом, иногда — реконвалесценты. Возбудитель заболевания чаще передается воздушно-капельным путем, реже — контактно-бытовым через загрязненную посуду или алиментарным с водой и продуктами питания. Пусковым моментом развития ангины при беременности является попадание микроорганизма на эпителий ротоглоточного лимфоидного кольца. Благодаря наличию М-протеина, подавляющего местный иммунитет, липотейхоевой кислоты, обладающей сродством к эпителию миндалин, и других факторов патогенности, инфекционные агенты фиксируются к слизистой и начинают активно размножаться, выделяя экзо- и эндотоксины.
В ответ на повреждающее действие бактерий, вирусов, грибов возникает локальная воспалительная реакция: за счет повышения проницаемости капилляров лимфоидная ткань отекает и инфильтрируется нейтрофилами. В последующем под действием протеаз макрофагов лимфоидные фолликулы расплавляются, образуется гной. В тяжелых случаях деструкции подвергается не только эпителиальный слой, но и строма миндалин. Отторжение некротизированных участков сопровождается формированием кровоточащих дефектов, которые впоследствии эпителизируются. В результате распространения инфекции по лимфатическим путям поражаются регионарные лимфоузлы, а попадание микроорганизмов из септического очага в системный кровоток способствует их распространению по организму, развитию общей интоксикации и полиорганной реакции.
Классификация
Систематизация клинических форм ангины при гестации основана на особенностях течения и характере морфологических изменений в лимфоидной ткани. В целом классификация отображает этапность развития инфекционно-воспалительного процесса, хотя частично учитывает и этиологический фактор. Специалисты в сфере оториноларингологии, акушерства и гинекологии различают следующие варианты острого тонзиллита, диагностируемого при беременности:
- Катаральная ангина. Сравнительно нечастый вариант тонзиллярного воспаления с преимущественно локальными симптомами, умеренной интоксикацией, отсутствием гноя. При достаточной реактивности и своевременной терапии катаральная ангина может не переходить в гнойные формы. Частое имеет вирусное происхождение.
- Гнойная ангина. В зависимости от распространенности воспаления бывает фолликулярной с точечными гнойничками, лакунарной с очагами налетов, фибринозной с вовлечением в воспаление всей миндалины и переходом на прилежащие ткани. Обычно при беременности выявляется одна из гнойных форм острого тонзиллита.
Относительно редко на этапе гестации возникают флегмонозная ангина с гнойным расплавлением части миндалины и язвенно-некротический фузоспирохетоз Симановского-Плаута-Венсана. С учетом специфичности клинической картины в качестве отдельного варианта заболевания выделяют острый тонзиллофарингит герпетического происхождения, при котором на слизистой миндалин и ротоглотки образуются пузырьки с красноватым содержимым.
Симптомы ангины при беременности
Обычно заболевание развивается остро на протяжении от нескольких часов до 2 суток с момента заражения. На начальных этапах тонзиллофарингита температура тела беременной повышается до 38-40 °С, возникают озноб, головная, мышечная и суставная боль, ломота в пояснице, при тяжелом течении — ухудшение аппетита, тошнота, рвота, боль в брюшной полости. Женщина ощущает выраженную слабость, разбитость. На фоне интоксикации появляется боль в горле, которая усиливается при глотании, разговоре, может иррадиировать в ухо. В дальнейшем подчелюстные лимфоузлы уплотняются, увеличиваются до 1-2 см в диаметре, становятся болезненными. Изо рта ощущается неприятный запах, голос звучит хрипло.
Осложнения
В остром периоде, как и вне гестации, ангина у беременной может осложняться острым ларингитом, острым шейным лимфаденитом, средним отитом, паратонзиллитом, образованием окологлоточного абсцесса. При контактном распространении возбудителя возможно возникновение медиастинита, менингита. Массивная диссеминация микроорганизмов на фоне сниженного иммунитета приводит к развитию сепсиса и инфекционно-токсического шока. Спустя 2-4 недели после стрептококковой ангины у женщины могут проявиться симптомы острого гломерулонефрита, острой ревматической лихорадки, ревмокардита, обусловленных аутоиммунной реакцией организма.
Специфическими осложнениями ранних сроков беременности являются усиление токсикоза, при выраженной интоксикации и гипертермии — самопроизвольный выкидыш. Во 2-3 триместрах возможны нарушение плацентарного кровотока и гипоксия плода, отслойка плаценты, преждевременные роды. Ряд инфекционных агентов, вызывающих ангину, способны проникать через фетоплацентарный барьер, вызывая внутриутробное инфицирование ребенка. Значительное поражение тканей плода может привести к аномалиям развития, замиранию беременности, повышению показателей перинатальной смертности. У пациенток, перенесших острый тонзиллит, чаще наблюдается слабость родовой деятельности.
Диагностика
В большинстве случаев постановка диагноза ангины при беременности не представляет особых трудностей. Об инфекционном поражении миндалин обычно свидетельствуют их гиперемия, отечность, выявление белых фолликулов диаметром 2-3 мм, желтовато-белого отделяемого. При некротической форме наблюдаются глубокие дефекты лимфоидной ткани размерами до 2 см с бугристым дном, образовавшиеся после отторжения темно-серых некротизированных участков. Для редко диагностируемой герпетической ангины характерно появление на слизистой оболочке ротоглотки красноватых пузырьков. Рекомендованными методами обследования являются:
- Осмотр глотки. Фарингоскопия, проводимая оториноларинголом с использованием специальных инструментов, позволяет более точно определить состояние слизистой зева. В ходе исследования оцениваются характер и распространенность патологических изменений лимфоидной ткани.
- Посев мазка из глотки на микрофлору. Определение возбудителя облегчает дифференциальную диагностику ангины с другими инфекционными процессами. В ходе микробиологического исследования устанавливается чувствительность микроорганизма к антибактериальным препаратам.
- Исследование крови. Показатели общего анализа крови соответствуют признакам острого инфекционного процесса. Обычно определяются увеличение количества лейкоцитов, преимущественно за счет нейтрофилов, сдвиг лейкоцитарной формулы влево, умеренное повышение СОЭ. В качестве дополнительных методов выявления инфекционного агента в сложных клинических случаях рекомендованы РИФ, ИФА, ПЦР-диагностика.
Ангину при гестации дифференцируют с гриппом, ОРВИ, дифтерией, скарлатиной, поражением лимфоидных образований, слизистой глотки и лимфатических узлов при инфекционном мононуклеозе, листериозе, сифилисе, туберкулезе, туляремии, брюшном тифе, неоплазиях, гематологических заболеваниях. По показаниям беременную, кроме акушера-гинеколога и ЛОР-специалиста, консультируют инфекционист, венеролог, фтизиатр, гематолог, онколог, онкогематолог.
Лечение ангины при беременности
При катаральном, фолликулярном, лакунарном, фибринозном воспалении и отсутствии акушерских осложнений рекомендовано амбулаторное ведение пациентки. Госпитализация показана при тяжелом флегмонозном или атипичном течении острого тонзиллита, язвенно-некротической форме заболевания, признаках внутриутробного поражения плода, угрозе прерывания беременности. В период гипертермии и первые дни реконвалесценции женщине показаны постельный режим, употребление большого количества теплой жидкости (воды, некрепкого чая, отвара шиповника, компотов из свежих ягод и сухофруктов).
Основой медикаментозного лечения бактериальной ангины является этиотропная системная антибиотикотерапия с учетом чувствительности возбудителя и возможного влияния препарата на плод, дополненная симптоматическими средствами. Беременным с острым тонзиллитом могут назначаться следующие группы препаратов:
- Антибактериальные средства. Большинство антибиотиков, рекомендованных для лечения ангины, при беременности запрещены из-за их фетотоксичности. В период гестации и кормления грудью допускается использование некоторых цефалоспоринов, природных и полусинтетических макролидов, β-лактамных пенициллинов широкого спектра действия. При вирусных ангинах антибиотики не применяются.
- Жаропонижающие препараты. Назначаются ограниченно при повышении температуры до 39°С и более. Препаратами выбора при беременности являются антипиретики из группы анилидов, применение которых допустимо на всех сроках. В 1-2 триместрах возможно использование производных фенилуксусной и пропионовой кислот. Кроме снижения температуры, НПВС оказывают умеренный обезболивающий эффект.
- Дезинфицирующие растворы. Для санации зева рекомендованы регулярные полоскания горла нитрофурановыми, фенольными, катионными антисептиками местного действия. Часть аптечных антисептических препаратов эффективны не только в отношении бактерий, но и вирусов, грибов. Альтернативой фармакологическим растворам могут стать отвары лекарственных трав (эвкалипта, ромашки, шалфея).
Для уменьшения боли в горле беременным показаны паровые и аппаратные ингаляции. Возможно выполнение специальных ЛОР-процедур — обработки задней стенки глотки и миндалин лекарственными препаратами, физиотерапевтического лечения на аппарате Тонзиллор. При гнойном расплавлении лимфоидной ткани и абсцедировании проводится вскрытие паратонзиллярного абсцесса, абсцесстонзиллэктомия.
Прогноз и профилактика
На фоне адекватной антибиотикотерапии симптоматика заболевания полностью купируется в течение 7-10 суток, катаральная ангина излечивается за 3-5 суток. Более серьезным является прогноз деструктивных форм ангины. Профилактические мероприятия при беременности направлены на ограничение контактов с возможными носителями возбудителя — ограничение времени пребывания в общественных местах, особенно в период межсезонья, ношение медицинской маски при контактах с людьми во время эпидемий ОРВИ, посещение стоматолога и оториноларинголога для своевременной санации очагов инфекции в полости рта.
Неспецифическую роль в предупреждении заболевания играет укрепление иммунитета, снижение уровня физических нагрузок и психологических стрессов. Для профилактики поздних осложнений ангины, способных ухудшить течение беременности, рекомендуется активное медицинское наблюдение в течение первого месяца после перенесенной инфекции с назначением общих анализов крови и мочи, проведением ЭКГ на 1 и 3 неделях.
Источник